O diagnóstico da resistencia á insulina: cal é, as regras de vida do paciente
A importancia da insulina nos procesos metabólicos do corpo humano é moi difícil de sobreestimar. Que pasa coa resistencia á insulina? Por que aparece e como pode ser perigoso? Lea máis sobre isto, así como sobre a violación da sensibilidade á insulina en diferentes situacións e sobre o tratamento desta patoloxía.
Que é a resistencia á insulina?
A resistencia á insulina é unha violación das reaccións metabólicas en resposta á acción da insulina. Esta é unha condición na que as células de estruturas predominantemente graxas, musculares e hepáticas deixan de responder aos efectos da insulina. O corpo continúa a síntese de insulina a un ritmo normal, pero non se usa na cantidade adecuada.
Este termo é aplicable ao seu efecto sobre o metabolismo de proteínas, lípidos e o estado xeral do sistema vascular. Este fenómeno pode supor calquera proceso metabólico ou todos ao mesmo tempo. En case todos os casos clínicos, a resistencia á insulina non se recoñece ata a aparición de patoloxías no metabolismo.
Todos os nutrientes do corpo (graxas, proteínas, hidratos de carbono) como reserva de enerxía úsanse en etapas ao longo do día. Este efecto prodúcese debido á acción da insulina, xa que cada tecido é sensible a ela. Este mecanismo pode funcionar de forma eficiente ou non eficiente.
No primeiro tipo, o corpo utiliza substancias de carbohidratos e graxas para sintetizar moléculas de ATP. O segundo método caracterízase pola atracción de proteínas para o mesmo propósito, debido ao cal diminúe o efecto anabólico das moléculas de glicosa.
- Creación de ATP,
- Efecto insulina azucre.
Razóns para o desenvolvemento
Os científicos aínda non poden nomear as razóns exactas polas que unha persoa desenvolve resistencia á insulina. Está claro que aparece en quen leva un estilo de vida pasivo, ten sobrepeso ou simplemente predisposto xenéticamente. A causa deste fenómeno tamén pode ser a condución da terapia farmacéutica con certas drogas.
Se algún dos seguintes puntos é inherente a vostede, é probable que teña prexuízo da sensibilidade á insulina:
Síntomas do fenómeno
A sensibilidade á insulina deteriorada pode estar asociada a algúns síntomas. Non obstante, é difícil diagnosticar este fenómeno só por eles.
Con resistencia á insulina nunha persoa, aparecen os seguintes síntomas:
- Resulta difícil para o paciente concentrarse, a súa conciencia está constantemente nublada,
- Hai moito azucre no sangue,
- Floración. A maioría dos gases intestinais proceden de alimentos con carbohidratos. Dado que a súa dixestibilidade está deteriorada, a actividade do tracto dixestivo padece,
- Despois de comer, de inmediato quero durmir,
- Fortes saltos na presión arterial,
As principais razóns para o desenvolvemento da resistencia á insulina
Descoñécense as causas exactas da resistencia á insulina. Crese que pode levar a trastornos que se producen a varios niveis: desde cambios na molécula de insulina e falta de receptores de insulina ata problemas coa transmisión do sinal.
A maioría dos científicos coinciden en que o motivo principal para a aparición de resistencia á insulina e a diabetes é a falta dun sinal da molécula de insulina ás células dos tecidos onde debe introducir a glicosa do sangue.
Esta violación pode producirse debido a un ou varios factores:
- Obesidade - Combínase coa resistencia á insulina no 75% dos casos. As estatísticas mostran que un aumento do peso do 40% da norma leva ao mesmo porcentaxe de diminución da sensibilidade á insulina. Un risco particular de trastornos metabólicos é a obesidade do tipo abdominal, é dicir. no abdome. O feito é que o tecido adiposo, que se forma na parede abdominal anterior, caracterízase pola máxima actividade metabólica, é a partir diso que a maior cantidade de ácidos graxos entra no torrente sanguíneo.
- Xenética - transmisión xenética dunha predisposición á síndrome de resistencia á insulina e á diabetes mellitus. Se os parentes próximos teñen diabetes, a probabilidade de ter problemas coa sensibilidade á insulina é moito maior, especialmente cun estilo de vida que non pode chamar saudable. Crese que a resistencia anterior tiña como obxectivo apoiar á poboación humana. No tempo ben alimentado, a xente aforrou graxa, na fame - só sobreviviron os que tiñan máis reservas, é dicir, os individuos con resistencia á insulina. Hoxe en día, unha estabilidade de comida abundante leva á obesidade, hipertensión e diabetes.
- Falta de exercicio - leva a que os músculos requiran menos alimentación. Pero é o tecido muscular que consume o 80% de glicosa no sangue. Se as células musculares precisan bastante enerxía para soportar as súas funcións vitais, comezan a ignorar a insulina que leva azucre nelas.
- Idade - Despois de 50 anos, a probabilidade de resistencia á insulina e diabete é un 30% maior.
- Nutrición - o consumo excesivo de alimentos ricos en hidratos de carbono, o amor por azucres refinados provoca un exceso de glicosa no sangue, unha produción activa de insulina e, como resultado, a falta de ganas das células do corpo para identificalas, o que leva a patoloxía e diabetes.
- Medicamento - algúns medicamentos poden causar problemas coa transmisión do sinal de insulina - corticosteroides (tratamento do reumatismo, asma, leucemia, hepatite), beta-bloqueantes (arritmia, infarto de miocardio), diuréticos tiazídicos (diuréticos), vitamina B
Síntomas e manifestacións
Sen probas, é imposible determinar de forma fiable que as células do corpo comezaron a percibir peor insulina recibida no sangue. Os síntomas da resistencia á insulina pódense atribuír facilmente a outras enfermidades, exceso de traballo, consecuencias da desnutrición:
- aumento do apetito
- desprendemento, dificultade para recordar información,
- maior cantidade de gas nos intestinos,
- letarxia e somnolencia, especialmente despois dunha gran porción de sobremesa,
- un aumento da cantidade de graxa no estómago, a formación do chamado "salvavidas",
- depresión, estado de ánimo deprimido,
- subidas periódicas da presión arterial.
Ademais destes síntomas, o médico valora os signos de resistencia á insulina antes de facer un diagnóstico. Un paciente típico con esta síndrome é abdominalmente obeso, ten pais ou irmáns con diabetes, as mulleres teñen ovarios poliquísticos ou diabetes gestacional durante o embarazo.
O principal indicador da presenza de resistencia á insulina é o volume do abdome. As persoas con sobrepeso avalían o tipo de obesidade. O tipo xinecoide (a graxa acumúlase baixo a cintura, a cantidade principal nas cadeiras e nádegas) é máis segura, os trastornos metabólicos son menos comúns con ela. O tipo Android (graxa no estómago, ombreiros, costas) está asociado a un maior risco de diabete.
Os marcadores do metabolismo da insulina deteriorado son o IMC e a relación entre cintura e cadros (OT / V). Cun IMC> 27, OT / OB> 1 no macho e OT / AB> 0,8 na muller, é moi probable que o paciente teña síndrome de resistencia á insulina.
O terceiro marcador, que cun 90% de probabilidade permite establecer violacións: acantose negra. Trátase de áreas de pel cunha pigmentación reforzada, a miúdo áspera e tensada. Pódense situar nos cóbados e xeonllos, na parte traseira do pescozo, baixo o peito, nas articulacións dos dedos, na ingle e nas axilas.

Para confirmar o diagnóstico, a un paciente cos síntomas e marcadores anteriores prescríbenselle unha proba de resistencia á insulina, baseada na que se determina a enfermidade.
Proba
Nos laboratorios, a análise necesaria para determinar a sensibilidade das células á insulina normalmente denomínase "Avaliación da resistencia á insulina".
Como doar sangue para obter resultados fiables:
- Cando reciba unha derivación do médico asistente, comente con el a lista de medicamentos, anticonceptivos e vitaminas tomadas para excluír os que poden afectar á composición do sangue.
- Un día antes da análise, debes cancelar o adestramento, esforzarse por evitar situacións estresantes e esforzo físico, non beber bebidas que conteñan alcohol. O tempo da cea debe calcularse de xeito que antes de tomar sangue Pasaron de 8 a 14 horas.
- Fai a proba estrictamente cun estómago baleiro. Isto significa que pola mañá está prohibido cepillar os dentes, mascar goma que nin sequera conteña azucre, beber bebidas, incluídas as non azucradas. Podes fumar xusto unha hora antes de visitar o laboratorio.
Uns requisitos tan estritos na preparación da análise débense a que incluso unha cunca banal de café, bebida no momento incorrecto, pode cambiar drasticamente os indicadores de glicosa.
Unha vez enviada a análise, o índice de resistencia á insulina calcúlase no laboratorio a partir dos datos sobre a glicosa e os niveis de insulina no plasma sanguíneo.
Índice de resistencia á insulina
Desde finais dos anos 70 do século pasado, a proba de pinzas hiperinsulinémica considerouse o estándar de ouro para avaliar a acción da insulina. A pesar de que os resultados desta análise foron os máis precisos, a súa aplicación foi intensiva en man de obra e requiriu un bo equipamento técnico do laboratorio. En 1985, desenvolveuse un método máis sinxelo e comprobouse a dependencia de correlación do nivel obtido de resistencia á insulina cos datos da proba de abrazadeira. Este método está baseado no modelo matemático de HOMA-IR (modelo homeostático para determinar a resistencia á insulina).
O índice de resistencia á insulina calcúlase segundo a fórmula para a que se precisan os datos mínimos - nivel de glucosa basal (de xaxún) expresado en mmol / l e insulina basal en μU / ml: HOMA-IR = glicosa x insulina / 22,5.
O nivel de HOMA-IR, que indica un trastorno metabólico, determínase a partir de datos estatísticos. As análises foron tomadas dun gran grupo de persoas e calculáronse valores de índices. A norma definiuse como o 75 percentil da distribución na poboación. Para diferentes grupos de poboación, os indicadores de índice son diferentes. O método para determinar a insulina no sangue tamén lles afecta.
A maioría dos laboratorios fixaron un limiar para as persoas de entre 20 e 60 anos de 2,7 unidades convencionais. Isto significa que un aumento do índice de resistencia á insulina por encima do 2,7 indica unha violación da sensibilidade á insulina se a persoa non está enferma de diabetes.
Como a insulina regula o metabolismo
Insulina no corpo humano:
- estimula a transferencia de glicosa, aminoácidos, potasio e magnesio para tecidos,
- aumenta as tendas de glicóxeno nos músculos e no fígado,
- reduce a formación de glicosa nos tecidos do fígado,
- aumenta a síntese de proteínas e reduce a súa degradación,
- estimula a formación de ácidos graxos e evita a descomposición de graxa.
A principal función da hormona insulina no corpo é o transporte de glicosa do sangue ás células musculares e graxa. Os primeiros son os responsables da respiración, o movemento, o fluxo de sangue, os segundos almacenan nutrientes para a fame. Para que a glicosa entre nos tecidos debe atravesar a membrana celular. A insulina axuda nela, figuradamente falando, abre a porta á gaiola.
Na membrana celular hai unha proteína especial, composta por dúas partes, designadas a e b. Xoga o papel dun receptor: axuda a recoñecer a insulina. Ao achegarse á membrana celular, a molécula de insulina únese á subunidade do receptor, tras a cal cambia a súa posición na molécula de proteína. Este proceso desencadea a actividade da subunidade b, que transmite un sinal para activar enzimas. Estes, á súa vez, estimulan o movemento da proteína portadora GLUT-4, móvese ás membranas e fúndase con elas, o que permite que a glicosa pase do sangue á célula.
En persoas con síndrome de resistencia á insulina e na maioría dos pacientes con diabetes mellitus tipo 2, este proceso detense ao principio - algúns dos receptores son incapaces de recoñecer a insulina no sangue.
Embarazo e Resistencia á Insulina
A resistencia á insulina conduce a un aumento do azucre no sangue, o que á súa vez provoca un aumento da función pancreática e logo diabete. O nivel de insulina no sangue aumenta, o que contribúe ao aumento da formación de tecido adiposo. O exceso de graxa reduce a sensibilidade á insulina.

Este círculo vicioso leva a un exceso de peso e pode causar infertilidade. A razón é que o tecido adiposo é capaz de producir testosterona, cun aumento do nivel do que o embarazo é imposible.
Curiosamente, a resistencia á insulina durante o embarazo é a norma, é completamente fisiolóxica. Isto explícase polo feito de que a glicosa é o principal alimento para o bebé no útero. Canto máis longo sexa o período de xestación, máis se require. A partir do terceiro trimestre de glicosa o feto comeza a faltar, a placenta inclúese na regulación dos seus fluxos. Segrega proteínas de citocinas, que proporcionan resistencia á insulina. Despois do parto, todo volve rapidamente ao seu lugar e restablece a sensibilidade á insulina.
En mulleres con exceso de peso corporal e complicacións no embarazo, a resistencia á insulina pode persistir despois do parto, o que aumenta aínda máis o risco de diabete.
Como tratar a resistencia á insulina
A dieta e a actividade física axudan a tratar a resistencia á insulina. Na maioría das veces, son suficientes para restaurar a sensibilidade das células. Para acelerar o proceso, ás veces medicamentos prescritos que poden regular o metabolismo.
 Doutora en Ciencias Médicas, xefa do Instituto de Diabetoloxía - Tatyana Yakovleva
Doutora en Ciencias Médicas, xefa do Instituto de Diabetoloxía - Tatyana Yakovleva
Levo moitos anos estudando diabetes. Ten medo cando morren tantas persoas, e aínda máis quedan discapacitadas debido á diabetes.
Apresúrome a contar as boas novas: o Centro de Investigacións Endocrinolóxicas da Academia Rusa de Ciencias Médicas conseguiu desenvolver un medicamento que cura completamente a diabetes mellitus. Polo momento, a eficacia deste medicamento achégase ao 98%.
Outra boa nova: o Ministerio de Sanidade asegurou a adopción dun programa especial que compense o elevado custo da droga. En Rusia, diabéticos ata o 18 de maio (inclusive) pode conseguilo - Por só 147 rublos!
Nutrición para mellorar a acción da insulina
Unha dieta con resistencia á insulina con falta de calorías pode reducir as súas manifestacións en poucos días, incluso antes da perda de peso. A caída de ata 5-10 kg de peso aumenta o efecto e restablece a resposta das células á insulina. Segundo estudos, os pacientes con resistencia á insulina, pero sen diabete, mentres perden peso, aumentaron a sensibilidade celular nun 2% nun 16%.
O menú baseado nas análises é recompilado polo médico asistente tendo en conta as características individuais do paciente. Con lípidos normais no sangue e un lixeiro aumento de peso, recoméndase que se obteña menos do 30% de calorías a partir de graxas e restrinxir a inxestión de graxas insaturadas. Se o peso corporal debe reducirse significativamente, a cantidade de graxa na dieta debe reducirse moito.
Se non ten diabetes, non é necesario reducir os hidratos de carbono ata reducir a glicosa no sangue. Os científicos non atoparon unha relación entre a cantidade de azucre na dieta e a sensibilidade celular. O principal indicador dunha nutrición adecuada é a perda de peso, calquera dieta, incluído un baixo contido de hidratos de carbono, é axeitada para estes fins. O principal requisito é a falta de calorías, que proporciona unha perda de peso estable.
Actividade física regular
O exercicio axuda a gastar calorías, polo tanto, contribúen á perda de peso.Este non é o único efecto positivo sobre os procesos metabólicos. Verificouse que unha sesión de adestramento de 45 minutos esgota as tendas de glicóxeno muscular e aumenta a absorción de glicosa no sangue en 2 veces, este efecto ten unha duración de 48 horas. Isto significa que a actividade física 3-4 veces por semana en ausencia de diabetes axuda a facer fronte á resistencia celular.
Prefiren as seguintes actividades:
- Adestramentos aeróbicos cunha duración de 25 minutos a unha hora, durante os cales se mantén un pulso do 70% da frecuencia cardíaca máxima.
- Adestramento de forza de alta intensidade con múltiples conxuntos e moitas repeticións.
A combinación destes dous tipos de actividade dá o mellor resultado. O adestramento durante moito tempo aumenta a sensibilidade das células non só durante un tempo despois das clases, senón que crea unha tendencia positiva na redución da resistencia á insulina durante os períodos de falta de actividade física. O deporte é capaz de tratar e previr o problema.

Medicamentos
Se os cambios de estilo de vida non son suficientes e as análises continúan mostrando un maior índice de HOMA-IR, o tratamento con resistencia á insulina, a prevención da diabetes e outros trastornos realízase usando a droga metformina.
O glucófago é un medicamento orixinal baseado nel, desenvolvido e fabricado en Francia. Mellora a sensibilidade das células á insulina, pero non é capaz de estimular a súa produción polo páncreas non se usa para diabetes tipo 1. A eficacia do Glucófago está confirmada por moitos estudos sobre todas as regras da medicina baseada na evidencia.
Por desgraza, a metformina en altas doses adoita provocar efectos secundarios en forma de náuseas, diarrea, un sabor metálico. Ademais, pode interferir coa absorción de vitamina B12 e ácido fólico. Por iso, a metformina prescríbese na menor dose posible, centrada no tratamento na perda de peso e na actividade física.
O glúfago ten varios análogos: fármacos que son completamente idénticos a el na súa composición. Os máis famosos son Siofor (Alemaña), Metformin (Rusia), Metfogamma (Alemaña).
Asegúrese de aprender! Cres que a administración ao longo de pílulas e insulina é o único xeito de manter o azucre baixo control? Non é certo! Podes comprobalo ti mesmo comezando a utilizalo. ler máis >>
Resistencia á insulina: que é con palabras sinxelas
Se explicas a resistencia á insulina en palabras simples, significa que unha persoa produce bastante insulina, pero as células do fígado, do músculo e do tecido adiposo non a ven.
Perden a capacidade de reacción á hormona e, como resultado, o azucre non se absorbe dos alimentos e moitos deles quedan no sangue. As células non reciben a enerxía necesaria e as moléculas de glicosa destruen as paredes dos vasos sanguíneos. A baixa sensibilidade á insulina inhibe a descomposición e eliminación de graxa, interfire na formación normal de proteínas.
Esta síndrome pode aparecer por conta propia ou despois do desenvolvemento doutra enfermidade (hipertensión, obesidade, diabetes tipo 2). As manifestacións de resistencia á insulina non presentan síntomas típicos, pero provocan trastornos metabólicos ou empeoran o curso das patoloxías existentes.
E aquí hai máis información sobre a hormona insulina.
Razóns para a aparición
As causas estudadas para a resistencia á insulina inclúen:
- estrés
- alimentación excesiva
- exceso de doces e fariña, frutosa (substituto do azucre),
- xexún
- embarazo
- falta de actividade motora,
- obesidade
- adolescente, menopausa (cambios hormonais),
- envellecemento corporal
- infeccións
- Insuficiencia renal e hepática grave,
- predisposición hereditaria (diabetes, hipertensión, obesidade en familiares).
Formas da enfermidade
A reacción das células á insulina depende da presenza de enfermidades, hormonas, metabolismo, pero tamén se atopa en persoas saudables. Polo tanto, hai dúas formas principais: fisiolóxicas (sen enfermidade) e patolóxicas. O primeiro é:
- durante o embarazo
- en adolescentes
- na vellez
- debido ao exceso de calorías na dieta (principalmente azucre e graxa).
A resistencia patolóxica á hormona desenvólvese en presenza da patoloxía subxacente. Hai 3 formas:
- diabetes tipo 2 de intercambio, diabetes tipo 1 en casos graves, cetoacidosis (acumulación de corpos cetónicos por falta de insulina), obesidade, xaxún prolongado, intoxicación por alcohol,
- hormonal: é causada por enfermidades dos órganos endócrinos: a glándula hipofisaria (acromegalia, Itsenko-Cushing), a glándula tiroide (hipotiroidismo, hipertiroidismo), glándulas suprarrenais (exceso de cortisol, feocromocitoma),
- non endocrino: hipertensión, ril, enfermidades do fígado, infeccións, operacións, queimaduras extensas, fallo circulatorio, enfermidades autoinmunes (por exemplo, artrite reumatoide).
Consecuencias sen tratamento
As principais consecuencias da resistencia á insulina están asociadas ao metabolismo de graxas e carbohidratos deteriorados:
- aterosclerose e enfermidades cardíacas e vasculares - angina pectorais, hipertensión, aumento do risco de vertedura, ataque cardíaco, trastornos circulatorios nas extremidades inferiores, deposición de graxa no fígado e páncreas (dexeneración graxa dos órganos),
- A diabetes mellitus tipo 2 - caracterízase por danos na parede vascular (angiopatía), co paso do tempo, leva a diminución da visión, función renal e baixa sensibilidade das extremidades.
Signos e Síntomas
Non hai signos que poidan indicar con precisión a resistencia á insulina, polo que se teñen en conta síntomas indirectos:
- deposición de graxa na cintura (con ela e arredor dos órganos internos acumúlanse graxas),
- hipertensión con dor de cabeza, palpitacións aumentadas e frecuentes, mareos, vermelhidão da cara,
- cambios no azucre no sangue: ataques de fame, sede, fatiga constante, irritabilidade, depresión,
- manifestacións da pel - escurecemento dos pliegues da pel (baixo as axilas, glándulas mamarias, no pescozo), posiblemente pelado,
- aumento da reacción ás hormonas sexuais masculinas nas mulleres - ovario poliquístico, excesivo crecemento do cabelo na cara e nas extremidades, pel graxa, perda de cabelo, acne, fallo do ciclo menstrual.
Como se diagnostica a resistencia á insulina?
Dado que os signos de resistencia á insulina son vagos, os pacientes non acoden ao endocrinólogo ou son tratados por un cardiólogo, neurólogo, xinecólogo por enfermidades concomitantes. A detección da resistencia á insulina ocorre a miúdo cando se produce diabetes tipo 2 e obesidade.
Para o exame, recoméndase comprobar os seguintes indicadores de análise:
- proba de tolerancia á glicosa - o paciente mídese azucre no sangue, logo toma unha solución á glicosa, despois de 60 minutos repítense as medidas,
- cálculo do índice de resistencia á insulina: determinación da insulina no sangue, glicosa no estómago baleiro e cálculo mediante fórmulas,
- A proba de sangue para o péptido C (precursor da insulina), o colesterol e as lipoproteínas de baixa densidade, violan a resposta á hormona por encima do normal.
Como pasar a análise
Para obter indicadores fiables da análise de resistencia á insulina, é necesario tomala segundo as regras:
- ven ao laboratorio cun estómago baleiro, despois dun descanso nas comidas polo menos 8, pero non máis que 12 horas, pola mañá só podes beber auga limpa,
- Antes da análise, non pode fumar, facer deporte, someterse a fisioterapia e diagnóstico (ecografía, tomografía, radiografía),
- é moi importante consultar co médico que enviou para o exame de sangue que medicamentos e cantos días ten que cancelar, especialmente para medicamentos para o azucre, hormonas e anticonceptivos en comprimidos,
- o alcol e o exceso de consumo están prohibidos ao día, pero non se deben facer cambios radicais na dieta, xa que isto interferirá na identificación de trastornos metabólicos,
- 1-2 días antes do exame, debe evitarse a tensión e o estrés físico, se hai infeccións agudas, é mellor aprazar a análise ata a recuperación.
Que é o factor sensibilidade á insulina?
O factor sensibilidade á insulina é unha reacción individual á súa administración en inxeccións. Debe sabelo para calcular a dose de hormona que se require para a absorción de azucre dos alimentos. Calcúlase independentemente do tipo de diabetes mellitus para todos os pacientes que reciben terapia con insulina continua. Despois da medición da glicosa, introdúcese unha dose de control da hormona e despois de 30 minutos realízase unha segunda medida. En media, 1 unidade de insulina pode reducir a glicosa en 2 mmol / L.
É especialmente importante examinar o factor de sensibilidade se o paciente ten tales signos:
- aumento de peso
- aumento da cintura
- presión arterial alta
- superiores ao colesterol normal e lípidos de baixa densidade (segundo as probas de sangue).
En pacientes con diabetes, unha violación da reacción á administración da hormona é causada por:
- violación sistemática da dieta,
- a introdución de grandes doses
- anexo á infección
- estrés
- un ataque de hipoglucemia (forte caída de azucre).
Mira o vídeo sobre o factor sensibilidade á insulina:
Metformina para resistencia á insulina
Con resistencia á insulina, a metformina prescríbese como adxuvante, a súa inxestión complementa a dieta e o aumento da actividade motora. O principal efecto do medicamento está dirixido a inhibir a formación de nova glicosa no fígado, restablecer a reacción das súas células e músculos, tecido adiposo á insulina.
A dose inicial é de 500 mg, o aumento prodúcese gradualmente, non máis a miúdo dunha vez por semana. A dose diaria é seleccionada polo médico. É necesario controlar as probas de sangue durante o tratamento. A droga está contraindicada en:
- enfermidade renal grave,
- beber alcol
- embarazo
- falta de osíxeno (hipoxia) de calquera orixe: interrupción do corazón, pulmóns, anemia, febre, estado de choque.
A metformina é a sustancia activa de drogas como Siofor, Glucofage, Metamina, Metfogamma, Langerin.
Como tratar a resistencia á insulina e a obesidade
A resistencia á insulina e a obesidade son tratadas con dieta e aumento da actividade física. Se non son suficientes, engade medicamentos (Xenical, Meridia, Glucófago), nos casos máis graves, unha operación para reducir o volume do estómago axuda.
O tecido adiposo produce substancias con actividade hormonal. Causan resistencia á insulina e inhiben a descomposición de graxas. Polo tanto, coa obesidade, fórmase un círculo vicioso - o exceso de peso en si mesmo convértese na causa do seu aumento.
Hai recomendacións científicas baseadas na perda de peso:
- cálculo das perdas de enerxía ao día, o contido calórico da dieta debe ser 300-400 kcal inferior, mentres que outros 150-200 kcal deben ser queimados usando cargas: isto é de aproximadamente 30-40 minutos de carga cunha intensidade media
- a dieta está baseada en abundantes verduras (excepto en patacas, remolacha fervida, cenoria, cabaza), peixe fervido ou cocido, carne, produtos lácteos con pouca graxa,
- a graxa non debe ser superior ao 25% do contido calórico total, dos que ata un 10% dos animais,
- rexeitamento da fariña branca, azucre.
Despois dun mes, avalíanse os resultados da terapia non farmacéutica e, con efecto insuficiente, engádense medicamentos para reducir o peso e mellorar a resposta á insulina. Con obesidade grave e alto risco de enfermidades cardíacas e vasculares, pódense prescribir medicamentos dende os primeiros días de terapia.
Como restaurar a sensibilidade á insulina
As principais formas de restaurar a sensibilidade á insulina:
- restrición de calorías dos alimentos,
- rexeitamento de alimentos ricos en hidratos de carbono simples - todos os doces, produtos de fariña, alimentos ricos en calor - fritos, alimentos graxos, patacas fritas, maionesa, queixos graxos, alcol,
- actividade física diaria durante polo menos media hora.
Dieta para a resistencia á insulina
Recoméndase que a dieta para a resistencia á insulina proteína-vexetal, os carbohidratos deben ser elixidos co índice glicémico máis baixo. En alimentos, o azucre, a fariña, os alimentos graxos son limitados. Os menús están deseñados para que a inxestión de calorías e carbohidratos sexa maioritariamente pola mañá. É posible usar unha dieta ceto, pero baixo supervisión médica.
Normas nutricionais
Os produtos permitidos inclúen:
- vexetais non amidónicos (teñen o índice glicémico máis baixo, polo que non prexudican os procesos metabólicos) - repolo (todo tipo), pepinos, calabacín, tomate, berinjela, pemento,
- carne magra: polo, pavo, tenreira en forma fervida ou cocida sen engadir graxa,
- peixe e marisco, algas,
- bebidas de leite fermentado ata un 2,5% de graxa, queixo cottage - ata un 5%,
- gachas de auga no trigo mouro, fariña de avena,
- bagas, froitas (sen azucre).
En cantidade limitada (ata 30 g por día), permítense noces, froitos secos, chocolate escuro, aceite de oliva. Débense ter en conta no número total de calorías.
Redúcese ao mínimo e é mellor abandonar a necesidade:
- patacas, cabazas, millo, remolacha fervida e cenoria,
- sêmola de arroz branco
- leite integral
- xema de ovo (pódese engadir aos pratos non máis que 1/2 ao día),
- manteiga
- azucre, cocción enteira,
- plátanos, uvas, melóns, datas,
- alcol.
A lista prohibida inclúe:
- peixe enlatado en aceite, guiso,
- salchicha e salchichas, xamón, lombo, manteca,
- zumes preparados, néctar, gaseosa,
- bolos, pastelería, sobremesas graxas, nata,
- patacas fritas, lanches, comida rápida,
- conservas, compotas, xaropes.
Como facer un menú
Ao elaborar o menú ten en conta as taxas de consumo de produtos:
- legumes 700-800 g 3-4 veces ao día, preferentemente cru (ensalada), cocido ao vapor, fervido, cocido, cocido en auga, sopa de verduras con herbas, cogomelos,
- gran integral, pan de centeo, con salvado - 200 g,
- cereais e legumes - 50 g de forma seca,
- froitas e bagas - 200-300 g,
- carne 150 g, peixe 150 g, queixo cottage 2-5% - 100 g ou queixo cun contido en graxa de ata 30% - 50 g,
- un vaso de bebida de leite fermentado sen aditivos.
Todos os produtos saudables distribúense entre as comidas de xeito que cae polo menos o 35% no xantar, e dous lanches (2 almorzos e merenda de tarde) o 10% cada un, o almorzo o 25% e a cea o 20%.
Que é unha dieta ceto
A dieta keto é un estilo alimentario no que os carbohidratos están practicamente ausentes (ata o 5% da dieta total). Permitía vexetais, carne, peixe, queixo, ovos, noces e manteiga, pero tamén se adoitan excluír cereais, leguminosas, froitas, bagas, máis frecuentemente e o pan ou non máis que unha porción. Como dieta, a dieta keto usouse para tratar a epilepsia, presumiblemente con ela pode controlar a diabetes tipo 2.
En presenza de trastornos metabólicos, incluída a resistencia á insulina, está prohibido usar estilos alimenticios tan restritivos por iniciativa propia. Segundo a investigación, hai caras positivas e negativas para tal dieta. Os primeiros inclúen:
- redución de azucre
- redución da necesidade de medicamentos antidiabéticos,
- perda de peso corporal, principalmente a costa da auga.
Tamén se observaron efectos indesexables:
- despois de volver a un estilo normal de alimentación, o peso volve ao orixinal e aumenta a resistencia á insulina,
- debido á privación do corpo de antioxidantes e vitaminas contidas nos alimentos vexetais, é necesario unha inxestión constante de complexos vitamínicos,
- durante o metabolismo perestroika hai debilidade constante, dor de cabeza, fatiga.
Unha longa estadía nunha dieta así provoca:
- enfermidade renal
- osteoporose (ósos quebradizos),
- retraso do crecemento en adolescentes,
- aumento do colesterol
- estreñimiento.
Como perder peso coa resistencia á insulina
Para perder peso coa resistencia á insulina é necesario engadir actividade física a unha alimentación adecuada. Non só queima exceso de calorías, senón que tamén mellora a resposta do músculo e do tecido adiposo á acción da insulina.Prodúcese unha rápida absorción de glicosa e tamén diminúe a liberación de hormonas do páncreas.
A carga mínima requirida é de 150 minutos ao día con intensidade media. Isto significa:
- camiñando a ritmo rápido ou lento, pero cunha duración de polo menos 1 hora ao día,
- exercicios terapéuticos con carga sobre grandes grupos musculares,
- natación
- ciclismo.
Se non hai contraindicacións por parte do sistema cardiovascular, é necesario que, por calquera tipo de carga, aumente a frecuencia cardíaca ata o 50-70% do máximo posible (220 golpes menos a idade).
Que é o síndrome de rabson-mendenhall
A síndrome de Rabson-Mendenhall é unha forma conxénita (xenética) de resistencia á insulina. Caracterízase por altos niveis de glicosa e insulina no sangue. A diabetes tipo 2 emerxente é grave. Practicamente non se pode tratar con pílulas e hormonas. Moitos nenos morren na infancia.
O máximo de manifestacións obsérvanse aos 3 anos de vida:
- dobras de coiro negro
- o pelo crece no corpo
- a dentición é curva, pode ser dobre,
- o neno está aturdido, esgotado, o seu estómago abombado,
- mans e pés con grandes pregamentos.
Debido á resistencia á insulina predominan as hormonas sexuais masculinas. Nos nenos comeza a maduración temperá e nas nenas o clítoris amplíase, o pelo na cara e o corpo crecen e hai moitos quistes nos ovarios. As unidades sobreviven ata a idade adulta. O tratamento realízase utilizando unha dieta baixa en carbohidratos, Siofor, factor de crecemento similar á insulina, leptina.
Sobrepeso e resistencia á insulina
O exceso de peso é un dos principais factores predispoñentes para o desenvolvemento da resistencia á insulina. Para determinar os requisitos previos para a sensibilidade deteriorada á insulina e a síndrome metabólica en xeral, cómpre coñecer o seu índice de masa corporal. Este número tamén axuda a identificar a etapa da obesidade e a calcular os riscos de desenvolver enfermidades do sistema cardiovascular.
O índice considérase de acordo coa fórmula: I = m / h2, m é o teu peso en quilogramos, h é a túa altura en metros.
Índice de masa corporal en kg / m²
Risco de resistencia á insulina
e outras enfermidades
Pequeno (poden aparecer outras enfermidades)
Obesidade 1 gravidade
Obesidade 2 gravidade
3 obesidade de gravidade
Esta violación é perigosa?
Esta patoloxía é perigosa pola aparición de enfermidades posteriores. Primeiro de todo, é a diabetes tipo 2.
Nos procesos diabéticos están implicados principalmente músculos, fígado e fibras graxas. Dado que a sensibilidade á insulina está esmorecida, a glicosa deixa de ser consumida nas cantidades en que debería. Pola mesma razón, as células do fígado comezan a producir glicosa activamente descompoñendo o glicóxeno e sintetizando azucre a partir de compostos de aminoácidos.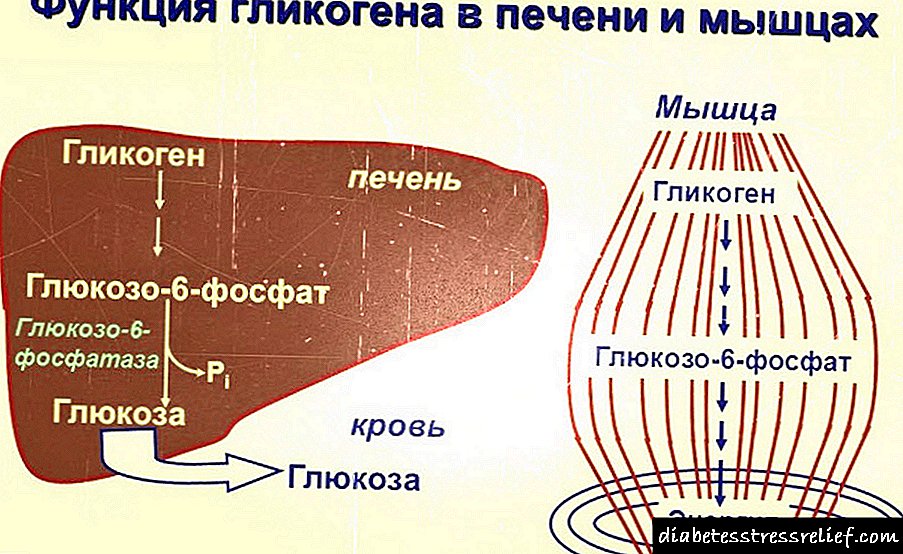
En canto ao tecido adiposo, o efecto antilipolítico é reducido. Nas primeiras etapas, este proceso compénsase aumentando a síntese de insulina no páncreas. Nas fases avanzadas, as reservas de graxa divídense en moléculas de ácidos graxos libres e glicerol, unha persoa perde drasticamente peso.
Estes compoñentes entran no fígado e convértense en lipoproteínas de baixa densidade. Estas substancias acumúlanse nas paredes vasculares e provocan o desenvolvemento de aterosclerose. Por mor de todos estes procesos, moita glicosa é liberada no sangue.
Resistencia á insulina nocturna
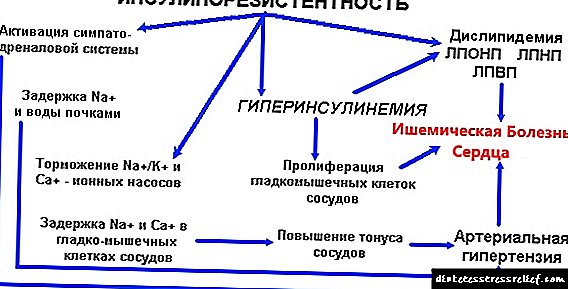
O corpo é máis sensible á insulina pola mañá. Esta sensibilidade tende a estar aburrida durante o día. Para o corpo humano, hai 2 tipos de subministración de enerxía: noite e día.
Durante o día, a maior parte da enerxía tómase principalmente de glicosa, as tendas de graxa non están afectadas. O contrario sucede pola noite, o corpo proporciónase enerxía, que se libera dos ácidos graxos, que son liberados ao torrente sanguíneo despois da descomposición de graxa. Por mor disto, a sensibilidade á insulina pode verse deteriorada.
Se comes principalmente pola noite, pode que o teu corpo simplemente non poida afrontar o volume de substancias que entran nel. Isto pode producir graves problemas de saúde.
Durante un tempo, a falta de insulina regular compénsase cunha maior síntese da sustancia nas células beta do páncreas. Este fenómeno chámase hiperinsulemia e é un marcador recoñecible da diabetes. Co tempo, a capacidade das células para producir exceso de insulina diminúe, a concentración de azucre aumenta e unha persoa desenvolve diabete.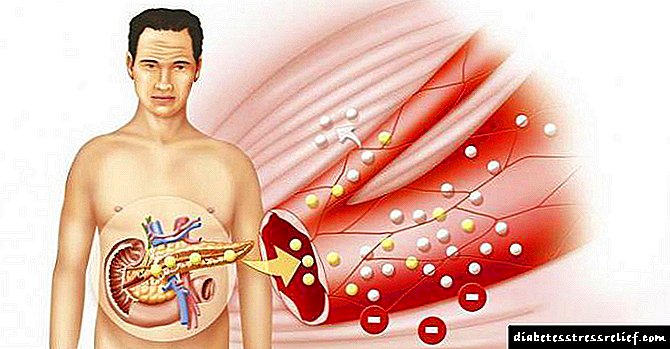
Así mesmo, a resistencia á insulina e a hiperinsulinemia son factores estimulantes para o desenvolvemento de enfermidades do sistema cardiovascular. Debido á acción da insulina, a proliferación e migración das células musculares lisas, prodúcese a proliferación de fibroblastos e a inhibición dos procesos de fibrinólise. Así, a obesidade vascular ocorre con todas as consecuencias seguintes.
Resistencia ao embarazo
As moléculas de glicosa son a fonte básica de enerxía tanto para a nai coma para o bebé. Durante un aumento da taxa de crecemento do bebé, o seu corpo comeza a requirir cada vez máis glicosa. O importante é que a partir do terceiro trimestre do embarazo, os requisitos de glicosa superan a dispoñibilidade.
 Normalmente, os bebés teñen un azucre no sangue máis baixo que as nais. Nos nenos, aproximadamente 0,6–1,1 mmol / litro, e nas mulleres 3,3–6,6 mmol / litro. Cando o crecemento do feto acada un valor máximo, a nai pode desenvolver unha insensibilidade fisiolóxica á insulina.
Normalmente, os bebés teñen un azucre no sangue máis baixo que as nais. Nos nenos, aproximadamente 0,6–1,1 mmol / litro, e nas mulleres 3,3–6,6 mmol / litro. Cando o crecemento do feto acada un valor máximo, a nai pode desenvolver unha insensibilidade fisiolóxica á insulina.
A glucosa que entra no corpo da nai non é esencialmente absorbida e redireccionada ao feto de xeito que non careza de nutrientes durante o desenvolvemento.
Este efecto está regulado pola placenta, que é a fonte básica de TNF-b. Ao redor do 95% desta sustancia entra no sangue dunha muller embarazada, o resto entra no corpo do neno. O principal motivo de resistencia á insulina durante a xestación é o aumento de TNF-b.
Despois do nacemento dun bebé, o nivel de TNF-b baixa rápidamente e en paralelo, a sensibilidade á insulina volve á normalidade. Pode haber problemas en mulleres con sobrepeso, xa que producen moito máis TNF-b que as mulleres con peso corporal normal. En tales mulleres, o embarazo vai case sempre acompañado de varias complicacións.
A resistencia á insulina normalmente non desaparece incluso despois do parto, hai un% moi grande de aparición de diabetes. Se o embarazo é normal, a resistencia é un factor auxiliar para o desenvolvemento do neno.
Violación da sensibilidade á insulina en adolescentes
Na xente da puberdade, a resistencia á insulina rexístrase moi a miúdo. Un dato interesante é que a concentración de azucre non aumenta. Despois do paso da puberdade, o estado normalmente normalízase.
Durante o crecemento intensivo, as hormonas anabólicas comezan a sintetizarse intensamente:
Aínda que os efectos son contrarios, o metabolismo dos aminoácidos e o metabolismo da glicosa non sofren. Con hiperinsulinemia compensatoria, aumenta a produción de proteínas e estimúlase o crecemento.
Unha ampla gama de efectos metabólicos da insulina axuda a sincronizar os procesos de puberdade e crecemento, así como a manter o equilibrio dos procesos metabólicos. Esta función adaptativa proporciona un aforro enerxético cunha alimentación insuficiente, acelera a puberdade e a capacidade de concibir e dar a luz a descendencia cun bo nivel de nutrición.
Cando a puberdade remata, a concentración de hormonas sexuais permanece alta e a insensibilidade á insulina desaparece.
Tratamento da resistencia á insulina
Antes de comezar a loita contra a resistencia á insulina, os médicos realizan un exame do paciente. Para o diagnóstico do estado prediabético e a diabetes tipo 2, úsanse varios tipos de probas de laboratorio:
- Proba A1C,
- Proba de glicosa en plasma durante o xaxún,
- Proba de tolerancia oral á glicosa.
A diabetes tipo 2 caracterízase por un 6,5% segundo a proba A1C, un nivel de azucre de 126 mg / dl e o resultado da última proba máis de 200 mg / dl. No estado pre-diabético, o indicador 1 é do 5,7-6,4%, o segundo é 100-125 mg / dl, o último é 140-199 mg / dl.
Fisioterapia
As principais indicacións para este tipo de tratamento son un índice de masa corporal de máis de 30 anos, cun alto risco de desenvolver enfermidades vasculares e cardíacas, así como a presenza de obesidade.
Para aumentar a sensibilidade á glicosa, úsanse os seguintes fármacos:
Con resistencia á insulina, a énfase está nunha dieta baixa en carbohidratos, con excepción da fame. Recoméndase unha nutrición fraccional, que debe ser de 5 a 7 veces ao día, tendo en conta os lanches. Tamén é importante beber unha cantidade suficiente de auga, non inferior a 1,5 litros por día.
O paciente está permitido comer só hidratos de carbono lentos. Pode ser:
- Porridge
- Produtos de cocción de fariña de centeo
- Verduras
- Algunhas froitas.
Cunha dieta baixa en carbohidratos, o paciente non debe:
- Arroz branco
- Carne e peixe graxos
- Todo doce (carbohidratos rápidos)

- Manku
- Pataca
- Alimentos fumados
- Manteiga
- Zumes
- Manteiga e fariña,
- Nata agria.
Todos os alimentos que o paciente come deben ter un índice glicémico baixo. Este termo é un indicador da taxa de descomposición dos hidratos de carbono despois de que entren no corpo. Canto menor sexa este indicador do produto, máis se adapta ao paciente.
A dieta para combater a resistencia á insulina fórmase a partir de alimentos que teñen un índice baixo. É moi raro comer algo cun IG medio. O método de preparación do produto normalmente ten poucos efectos na GI, pero hai excepcións.
Por exemplo, zanahorias: cando está crudo o seu índice é de 35 e pódese comer, pero a zanahoria fervida é un GI moi grande e é absolutamente imposible comela.
As froitas tamén se poden comer, pero non necesita consumir máis de 200 gramos por día. É imposible preparar o zume caseiro deles, porque cando a polpa se esmaga, a fibra desaparece e o zume adquire un IG moi grande.
O IG pódese dividir en varias categorías:
- Ata 50 - baixo
- 50-70 - media,
- Máis de 70 é grande.
Hai algúns alimentos que non teñen ningún índice glicémico. ¿É posible comelos con resistencia á insulina? - Non. Case sempre, unha comida ten un contido calórico moi alto e non pode comer unha con violación da sensibilidade á insulina.
Tamén hai alimentos cun índice pequeno e un gran contido calórico:
A nutrición para o paciente debe ser variada. Debe ter carne, froitas, verduras. Recoméndase consumir produtos con glicosa antes das 15:00. As sopas son mellor cociñadas en caldo de verduras; ás veces é aceptable usar caldos secundarios de carne.
Con dieta baixa en carbohidratos, pode comer estes tipos de carne:
- Fígado (polo / tenreira),
- Turquía,
- Polo
- Ternera
- Carne de coello
- Carne de codornices
- Idiomas.
Do peixe pike, pollo e perca. Necesitan comer polo menos 2 veces por semana. O porridge é o mellor para a guarnición. Férvense en auga, non se poden aderezar con orixe animal.
Podes comer cereais:
Ás veces podes deleitarte con pastas de trigo duro. Podes comer 1 xema de ovo por día antes das proteínas. Nunha dieta, pódese consumir case todo o leite, agás a que ten unha gran porcentaxe de graxa. Pódese usar para comer pola tarde.
Na lista verde están os seguintes produtos:
- Cuajada

- Leite
- Kefirs,
- Crema ata o dez%,
- Iogures non gustados,
- Tofu
- Ryazhenka.
A parte do león de alimentos debería consistir en verduras. Podes elaborar unha ensalada ou un prato.
Índice glicémico baixo en tales vexetais:
- Allo e cebola,
- Berenjena
- Pepinos
- Tomates
- Pementos de diferentes tipos,
- Calabacín,
- Calquera repolo
- Chícharos frescos e secos.
O paciente practicamente non se limita en especias e especias. O orégano, a albahaca, a cúrcuma, a espinaca, o perejil, o eneldo ou a tomiño pódense diversificar con seguridade nos pratos.
O mellor é incluír na túa dieta:
- Grosella
- Ameixas
- Peras

- Framboesas
- Arándanos
- Mazás
- Albaricoques
- Nectarinas.
Podes comer moitos alimentos diferentes nunha dieta baixa en carbohidratos. Non teñas medo de que a túa dieta resultará desinteressante e mediocre.
Xogando deporte

Os fisiólogos deportivos cren que a actividade física é o método máis eficaz para combater a resistencia á insulina. Durante o adestramento, a sensibilidade á insulina aumenta debido ao aumento do transporte de glicosa durante a contracción das fibras musculares.
Despois da carga, a intensidade diminúe, mentres comezan os procesos de acción directa da insulina sobre as estruturas musculares. Debido aos seus efectos anabólicos e anti-catabólicos, a insulina axuda a compensar a deficiencia de glicóxeno.
En termos sinxelos, baixo carga, o corpo absorbe as moléculas de glicóxeno (glicosa) o máximo posible e, despois do adestramento, o corpo queda sen glicóxeno. A sensibilidade á insulina aumenta debido a que os músculos non teñen reservas de enerxía.
Isto é interesante: os médicos recomendan centrarse na formación para persoas con diabetes tipo 2.
Os adestramentos aeróbicos son un bo xeito de combater a resistencia á insulina. Durante esta carga, a glicosa consúmase moi rapidamente. Os adestramentos cardio de moderada ou alta intensidade poden aumentar a sensibilidade nos próximos 4-6 días. As melloras visibles rexístranse despois dunha semana de adestramento con polo menos 2 adestramentos cardio de alta intensidade.
Se as clases se realizan a longo prazo, a dinámica positiva pode persistir durante un período bastante longo. Se nalgún momento unha persoa abandona bruscamente o deporte e evita o esforzo físico, a resistencia á insulina volverá.
Carga de enerxía
A vantaxe do adestramento de forza non é só aumentar a sensibilidade á insulina, senón tamén crear músculos. Sábese que os músculos absorben intensamente moléculas de glicosa non só no momento da carga en si, senón tamén despois.
Despois de 4 adestramentos de forza, incluso durante o descanso, aumentarase a sensibilidade á insulina e diminuirá o nivel de glicosa (sempre que non comas antes da medición). Canto máis intensas son as cargas, mellor será o indicador de sensibilidade.
A resistencia á insulina elimínase mellor mediante un enfoque integrado da actividade física. O mellor resultado rexístrase alternando o adestramento aeróbico e de forza. Por exemplo, vas ao ximnasio os luns, mércores, venres e domingos. Fai cardio o luns e o venres (por exemplo, correndo, aeróbic, ciclismo) e fai exercicios con carga de peso o mércores e o domingo.
A resistencia á insulina pode ser segura se se desenvolve nun contexto de procesos como a pubertade ou o embarazo. Noutros casos, este fenómeno considérase unha perigosa patoloxía metabólica.
É difícil nomear as razóns exactas para o desenvolvemento da enfermidade, pero as persoas completas están moi predispostas a ela. Esta disfunción non adoita vir acompañada de síntomas vivos.
Se non se trata, unha violación da sensibilidade á insulina pode causar diabete mellitus e varias enfermidades do sistema cardiovascular. Para o tratamento da disfunción úsanse medicamentos, actividade física e nutrición especial.
Factores de resistencia á insulina
Segundo a teoría do "xenotipo económico" de V. Neil (1962), o desenvolvemento da resistencia á insulina pode asociarse ao mecanismo de adaptación do corpo durante períodos de ausencia ou exceso de alimentos:
- Comer carbohidratos, alimentos ricos en sodiograxa vexetal - a infección IR pode ser un signo dunha violación do metabolismo dos carbohidratos.
- Sobrepeso - as células adiposas son menos sensibles á insulina, cun alto contido de graxa no corpo, a resistencia á insulina actúa como síntoma concomitante.
- Fumar prolongado, alcoholismo.
- Tolerancia alterada á glicosa.
- Hipodinamia - a inactividade, a falta de actividade física provocan resistencia á insulina.
- Postoperatorio, feridas por queimadura, sepsis.
- Procesos inflamatorios de natureza crónica.
- Acromegalia - Enfermidade hipofisaria asociada a un crecemento prexudicado.
- Hipertensión - acompañada de insensibilidade á insulina, tamén pode ser causada por IR.
- Síndrome de hipercorticismo - a enfermidade provoca alteracións metabólicas, mentres o nivel de azucre no sangue aumenta e se produce unha reserva activa de tecido adiposo,
- Artrite reumatoide
- Hipocinesia prolongada - a falta de mobilidade afecta negativamente ao corpo humano, prodúcense cambios irreversibles, desenvólvese a resistencia á insulina.
- O período de maduración en adolescentes e o ciclo menstrual a nivel hormonal provoca resistencia á insulina temporal. Isto tamén se aplica ao sono nocturno.
Síntomas da resistencia á insulina
A resistencia das células á insulina maniféstase sen signos obvios, que é difícil de diagnosticar.
Os principais síntomas da resistencia á insulina:
- Depósito activo de tecido adiposo, principalmente no abdome,
- Aumento de azucre no sangue
- Os niveis altos de triglicéridos no sangue,
- Hipertensión arterial
- Proteína na orina
- Floración
- Fatiga
- Depresión, apatía,
- Frecuente sensación de fame.
En IR, obter un diagnóstico preciso usando probas de laboratorio é un proceso bastante complicado, xa que o nivel de insulina no sangue está cambiando constantemente.
Os primeiros signos que indican a presenza de resistencia á insulina:
- Esta é a obesidade abdominal,
- Hipertensión arterial.
Causas xenéticas da resistencia á insulina
A herdanza como factor predisposición á resistencia á insulina é bastante común. Pero dado que este indicador non adoita ser diagnosticado, pódese detectar patoloxía debido á presenza de enfermidades concomitantes. Por exemplo, se a súa familia ten parentes con diabetes, obesidade ou hipertensión.
Importante!
- Os trastornos xenéticos con resistencia á insulina xogan un papel secundario,
- pódese evitar o desenvolvemento da resistencia á insulina coa axuda de medidas preventivas: un estilo de vida activo e un control regular da nutrición.
Cal é a diferenza entre a resistencia á insulina e a síndrome metabólica?
A resistencia á insulina e a síndrome metabólica, que tamén se denomina síndrome de resistencia á insulina, son fundamentalmente diferentes entre si:
- No primeiro caso, tratamos dunha resistencia separada das células á insulina,
- No segundo - toda unha serie de factores patolóxicos que subxacen á aparición de enfermidades do sistema cardiovascular e diabetes tipo mellitus II.
Esta serie de trastornos patolóxicos do metabolismo hormonal e metabólico inclúe:
- Obesidade abdominal,
- Hipertensión arterial
- Resistencia á insulina
- Hiperlipidemia.
Diagnóstico de resistencia
Os primeiros síntomas da resistencia á insulina obsérvanse externamente:
- A porcentaxe de graxa corporal aumenta
- En maior medida, acumúlase na rexión abdominal.
Pero isto non sempre sucede. Ás veces o índice de resistencia á insulina aumenta en persoas sen exceso de peso. Entón o principal indicador é unha análise para determinar o nivel de azucre e insulina no sangue.
Métodos para diagnosticar resistencia:
- Pinza de insulina eclicolémica ou test EGC,
- Proba de supresión da insulina,
- Proba de tolerancia oral á glicosa (PGTT),
- O método de modelo mínimo, baseado nunha análise de tolerancia á glicosa por vía intravenosa,
- O xeito máis sinxelo de diagnosticar a resistencia á insulina é probar o nivel de azucre en xaxún e insulina: o índice CARO ou o test HOMA IR.
Factores de risco
Os principais factores de risco para a resistencia á insulina son:
- Estilo de vida sedentario
- Sobrepeso
- Idade
- A presenza de diabetes, hipertensión na familia, aterosclerose, enfermidade de Alzheimer,
- Trastornos xenéticos na transmisión e produción de insulina,
- Enfermidades infecciosas crónicas.
Índice de masa corporal para determinar os riscos de resistencia á insulina
Un indicador que indica un aumento ou índice de índice de resistencia á insulina é a relación entre peso e altura corporal.
| Tipo de peso corporal | Índice de masa corporal | Risco de desenvolver resistencia á insulina |
| Déficit | Ata 18,5 kg / m² | Baixo |
| Norma | 18,5 a 24,9 kg / m² | Ordinaria |
| Obesidade | De 25 a 29,9 kg / m² | Elevado |
| Grao de obesidade | De 30 a 34,9 kg / m² | Alta |
| II grao de obesidade | De 35 a 39,9 kg / m² | Moi alto |
| III grao de obesidade | Máis de 40 kg / m² | Extremadamente alto |
O índice de masa corporal calcúlase segundo a fórmula Ketle: I = m / h2, onde están os datos m - masa e h - crecemento. Se o peso da muller é de 60 kg ea súa altura é de 1,64 m, entón a ecuación ten o seguinte: I = 60 / (1,64 × 1,64) = 22,3 kg / m².
Isto significa que o índice de masa corporal está dentro dos valores normais e indica a ausencia de risco para a resistencia á insulina.
Proba IR HOMA
Unha das probas máis sinxelas para determinar o índice de resistencia á insulina é HOMA IR. Para a investigación utilízase sangue venoso, que se usa para determinar aumento do índice de resistencia á insulina ou norma.
Se o valor HOMA é superior a 2,5-2,7, isto significa que aumenta o índice de resistencia á insulina.
Realización dunha proba CARO para determinación índice de resistencia á insulina similar a HOMA IR, a fórmula de cálculo e o valor da norma difiren.
Índice de resistencia segundo a proba, está dentro do rango de 0,33.
Efectos da resistencia á insulina
Despois de comer, aumentan os niveis de glicosa e necesítase máis insulina para transportala ás células.
Con resistencia á insulina, a carga no páncreas aumenta, o que necesita producir máis hormona para manter os niveis de azucre dentro dos límites normais. Como resultado diso, aparece unha hiperinsulinemia, que ten un efecto especialmente negativo sobre o corpo humano.
Resistencia á insulina e embarazo, infertilidade
Debido á resistencia á insulina, prodúcese a infertilidade e cando ocorre o embarazo é frecuentemente interrompido nun estadio temperán. Isto débese a que as hormonas sexuais masculinas predominan no corpo das mulleres. Isto provoca:
- ciclos menstruais sen ovulación,
- síndrome do ovario poliquístico,
- proliferación da capa interna do útero - endometriose, hemorraxia.
Dado que as hormonas masculinas convértense en hormonas femininas no tecido adiposo, adícase tamén un alto nivel de estróxenos con obesidade concomitante. Como resultado, a proxesterona, que responde ao apego dun ovo fetal ao útero, non é suficiente. Polo tanto, aínda que se produza a concepción, o embarazo termina precozmente. En mulleres con resistencia á insulina, a ameaza de aborto involuntario persiste no 2-3 trimestre.
Para o tratamento, unha dieta con restrición de azucre e fariña branca, úsase actividade física. Durante a planificación do embarazo, Metformin pode ser prescrito, pero entón é cancelado.
Enfermidade cardiovascular
Un aumento do nivel de insulina no sangue desencadea trastornos de distinta natureza:
- Está activada a coagulación sanguínea,
- A dislipidemia progresa,
- Colesterol alto en sangue
- Aumento do ton simpático e liberación patolóxica de norepinefrina
A resistencia á insulina leva a:
- Á violación do metabolismo lipídico nos tecidos.
- Isto afecta negativamente aos vasos sanguíneos.
- Co paso do tempo, prodúcense un adelgazamento e coágulos de sangue.
- Aterosclerose desenvólvese.
Este proceso é lento, con tratamento e prevención oportunas, pódese evitar a enfermidade.
Un aumento do ton simpático xunto con outras manifestacións de IR provoca enfermidades patolóxicas do sistema cardiovascular:
- Hipertensión arterial
- Taquicardia
- Enfermidade coronaria
- Así como un infarto de miocardio.
Diabetes mellitus
A resistencia á insulina é un prexuízo da diabetes tipo II.
Con hiperinsulinemia prolongada:
- O tecido pancreático está danado.
- Prodúcese a inhibición da súa función secretora.
- Hai unha deficiencia de insulina e un aumento do azucre no plasma a valores críticos.
- Isto significa o inicio da diabetes.
Factores que provocan o desenvolvemento da enfermidade:
- Hipertensión
- Obesidade
- A vellez.
- Resistencia á insulina.
- Herdanza.
Tratamento e dieta
Un resultado positivo no tratamento da resistencia á insulina só é posible coa aplicación sistemática de principios sinxelos.
O feito é que co paso do tempo, o estado de resistencia á insulina só progresa, polo que para unha recuperación completa necesitas:
- Seguimento continuo da nutrición.
- Saúde física.
- Actividade humana.
Perda de peso
Primeiro de todo, cómpre aumentar a actividade física para reducir a porcentaxe de tecido adiposo no corpo. A actividade física constante é capaz de afrontar eficazmente a tarefa, pero só está suxeita a un estilo de vida activo e a unha nutrición adecuada.
A perda de peso de polo menos 5-10% axudará a baixar a presión arterial, a mellorar a absorción de glicosa e á sensibilidade á insulina das células.
O desenvolvemento da resistencia á insulina depende dos hábitos alimentarios. Os produtos que conteñen hidratos de carbono simples, alimentos doces, amidónicos e alcol provocan resistencia á insulina. Esta dieta ten un alto contido de calorías, o que significa un aumento significativo da glicosa inmediatamente despois de comer.
Isto leva á necesidade de liberar insulina adicional, o que desencadea diversas perturbacións metabólicas no corpo e outras patoloxías.
Normas nutricionais para reducir a resistencia á insulina:

- Comer 5 veces ao día,
- Porcións pequenas
- Aportación de auga adecuada
- Comer verduras, froitas e proteínas
- Exclusión de alimentos semielaborados, azucres, graxos, fariñas, bebidas alcohólicas e carbonatadas con azucre da dieta,
- Inclusión na dieta de alimentos que baixan os niveis de azucre e aumentan a sensibilidade á insulina: xenxibre, bagas frescas, cúrcuma, canela, espirulina, sementes de calabaza, raíz de barberry.
Medicamentos
Tomar medicamentos que regulan o azucre no sangue prescríbense no caso de resistencia á insulina severa só por un médico. O autotratamento con medicamentos pode levar a graves consecuencias en forma de mala saúde e no cadro clínico da enfermidade.
Os medicamentos comprensivos destinados a aumentar a sensibilidade á insulina e reducir os niveis de glicosa son Glucofage, Diaformin, Insufor, Metamine, Metformin.
Polo tanto, é posible con antelación reducir o risco do seu desenvolvemento mediante prevención. O cumprimento de normas alimentarias saudables, a actividade física regular polo menos 3 veces por semana, un estilo de vida activo axudará a desfacerse da resistencia á insulina e outras condicións relacionadas.
Resistencia á insulina e perda de cabelo
A perda de cabelo con resistencia á insulina é causada por unha maior reacción dos folículos do cabelo do coiro cabeludo ás hormonas masculinas. Basicamente, unha diminución da densidade do pelo afecta á rexión temporal. Normalmente non chega á calvicie aparente. Un factor provocador pode ser:
- estrés
- infeccións virais
- desnutrición.
Para restaurar o crecemento do cabelo nomear:
- tratamento local (aceite de burdock, minoxidil),
- vitaminoterapia (Perfectil, Revalid),
- alimentos cunha cantidade suficiente de proteínas (carne, peixe, marisco), vitaminas (verdes, cítricos, bagas, noces).
Tras o exame por un xinecólogo, pódense recomendar anticonceptivos hormonais con antiandróxenos (Diane, Yarina).
Prevención
Para evitar a resistencia á insulina axudará:
- redución do sobrepeso
- unha alimentación adecuada
- actividade física diaria
- cumprimento do réxime de día, unha duración suficiente do sono nocturno,
- acceso puntual a un endocrinólogo ante enfermidades que causan unha diminución da resposta á insulina, superando probas,
- evitar condicións estresantes, sobrecarga psicoemocional,
- denegación da auto-medicación, especialmente dos medicamentos hormonais.
Prognóstico para pacientes
Se se detecta resistencia á insulina antes do desenvolvemento de complicacións (diabetes, obesidade, aterosclerose, ovario poliquístico) e seguindo as recomendacións sobre nutrición, actividade física, o pronóstico adoita ser favorable. É posible normalizar o azucre no sangue e os niveis de insulina.
Con un exame regular e mantendo un estilo de vida saudable, pódense evitar consecuencias graves.
E aquí hai máis información sobre a obesidade hormonal nas mulleres.
A resistencia á insulina prodúcese cunha diminución da reacción do fígado, dos músculos e do tecido adiposo á insulina. Provoca obesidade, unha predisposición xenética, estrés, infección. No seu fondo avanza a aterosclerose, a hipertensión, a diabetes mellitus, o ovario poliquístico con infertilidade e aborto.
Para detectar análises de sangue de azucre e insulina, son necesarias probas con carga. O tratamento inclúe dietas sinxelas con carbohidratos restrinxidas, actividade física e medicamentos baseados na metformina.
A hormona insulina xoga un papel importante no corpo. É producido polo páncreas. Está conectado coa hormona do crecemento, a adrenalina e case todo o demais no corpo. Cal é a norma para mulleres, homes e nenos? Cal é o seu efecto?
A hormona adiponectina axuda a descomprimir a graxa no corpo. É baixo a súa influencia que a xente pode non responder a unha dieta baixa en calorías. Como aumentar os niveis de hormonas?
A miúdo en pacientes con problemas do hipotálamo, glándulas suprarrenais, glándula tiroides, hai obesidade por falla hormonal. Tamén é provocada por estrés, cirurxía, radioterapia. Hai obesidade despois das pastillas hormonais. Dependendo da causa, seleccionase a terapia: medicamentos para a enfermidade subxacente, pílulas e unha dieta para a obesidade.
É bastante difícil entender a razón que provocou a obesidade hormonal nas mulleres, xa que pode provocar un cambio en calquera órgano do sistema endocrino. As razóns poden ser un mal funcionamento do hipotálamo e a hipófise, a tiroides e o páncreas. O tratamento é só complexo.
O Centro para a Diabetes Mellitus axuda aos pacientes con calquera tipo de recibir servizos de diagnóstico, rehabilitación, a elección correcta do tratamento. Nalgúns casos, pódese previr a diabetes simplemente escollendo a dieta adecuada.