A fase de descompensación é
- Estabiliza os niveis de azucre durante moito tempo
- Restablece a produción de insulina pancreática
OS NOSOS LECTORES RECOMENDANOS!
Para o tratamento de articulacións, os nosos lectores usaron con éxito DiabeNot. Vendo a popularidade deste produto, decidimos ofrecelo á súa atención.
A diabetes mellitus é a patoloxía endocrinolóxica máis común entre a poboación. Esta enfermidade ocorre debido á deficiencia de hormonas pancreáticas.
Para o tratamento da patoloxía, úsanse medicamentos especiais que axudan a estabilizar o nivel de glicosa no sangue. Pero hai casos en que a terapia non ten o efecto desexado.
Neste caso, desenvólvese diabetes mellitus descompensado (moitos erroneamente chaman diabetes mellitus en descompresión). Esta forma da enfermidade é extremadamente perigosa. Con un tratamento intempestivo, é posible a morte.
Razóns para o desenvolvemento da patoloxía
 Moita xente escoitou falar sobre a diabetes mellitus descompensada, o que as unidades poden formular. Se cres os libros de texto sobre anatomía, entón esta é unha condición na que non se pode axustar o nivel de glicosa no sangue.
Moita xente escoitou falar sobre a diabetes mellitus descompensada, o que as unidades poden formular. Se cres os libros de texto sobre anatomía, entón esta é unha condición na que non se pode axustar o nivel de glicosa no sangue.
Simplificando, a diabetes en fase de descompensación é unha patoloxía na que a insulina ou as pílulas non funcionan para normalizar os niveis de azucre. Por que se desenvolve a patoloxía? Por regra xeral, a descompensación da diabetes desenvólvese como consecuencia dunha alimentación excesiva. Se unha persoa consume demasiados hidratos de carbono complexos, a insulina e outras drogas xa non son capaces de estabilizar os niveis de glicosa.
Tamén pode desenvolverse diabete descompensado debido a:
- Tácticas de tratamento incorrectas. Por exemplo, se a unha persoa se lle prescribían dosagens demasiado baixos de certos medicamentos, non se pode evitar o desenvolvemento de descompensación. Ademais, a patoloxía pode progresar debido á interrupción da terapia farmacéutica.
- O uso de suplementos dietéticos. Os suplementos poden actuar só con fins auxiliares. As substancias na súa composición só afectan indirectamente o nivel de glicosa no sangue. Para estabilizar o azucre, só se deben usar medicamentos.
- O uso de medicina tradicional en vez de drogas.
- A presenza de enfermidades infecciosas agudas. A diabetes mellitus descompensada pode ser o resultado de certas enfermidades que se acompañan dunha diminución da inmunidade e deshidratación do corpo.
Paga a pena notar que a descompensación da diabetes pode desenvolverse incluso como consecuencia dunha tensión excesiva psicolóxica ou estrés constante.
Síntomas da diabetes descompensada
 Como se determina a diabetes tipo 2 ou descompensada? Identificar a enfermidade é bastante sinxelo. En case o 90% dos casos, o paciente ten sede.
Como se determina a diabetes tipo 2 ou descompensada? Identificar a enfermidade é bastante sinxelo. En case o 90% dos casos, o paciente ten sede.
Vai acompañado de boca seca. O paciente pode beber ata 2-3 litros de auga, pero a sede non diminúe. Co paso do tempo, este signo clínico pode aumentar ou viceversa - para eliminarse.
Tamén, con diabetes en fase de descompensación, aparecen os seguintes síntomas:
- Micción profusa. As urxencias necesarias tamén teñen cabida. Hai casos que dentro dunha hora o paciente ten máis de 2-3 ganas de orinar. Normalmente, este síntoma ocorre debido ao aumento da inxestión de líquidos.
- Entorpecemento ou adormecemento dos dedos dos dedos. Isto débese a que coa descompensación da diabetes veñen afectados pequenos barcos.
- Coceira severa da pel. Cun aumento da glicosa no sangue, aumenta.
Cun forte aumento do azucre no sangue, a gravidade destas manifestacións clínicas é moi alta. Pero coa diabetes mellitus tipo 2 en fase de descompensación, os síntomas anteriores son menos pronunciados.
Ademais, hai casos en que na fase de descompensación non existen ningún síntoma de diabetes mellitus.
É por iso que a patoloxía adoita detectarse demasiado tarde.
Como se desenvolve a síndrome isquémica abdominal e como se trata

Durante moitos anos loitando sen éxito con DIABETES?
Xefe do Instituto: “Sorprenderás o fácil que é curar a diabetes tomándoa todos os días.
A síndrome isquémica abdominal é unha patoloxía asociada ao peche de vasos sanguíneos da aorta abdominal. Debido a isto, os órganos dixestivos comezan a padecer deficiencia de osíxeno, porque o sangue deixa de fluír a eles. A dor abdominal derivada desta enfermidade debería alertar a cada persoa porque o tempo perdido pode contribuír ao desenvolvemento de patoloxías graves.
Como se desenvolve a enfermidade?

En canto non se denomina esta enfermidade: sapo abdominal e amigdalite abdominal e violación crónica da circulación sanguínea visceral. A aparición desta enfermidade é moi facilitada pola deformación e o fluxo sanguíneo deteriorado (este fenómeno na medicina recibiu o nome de "propiedades reolóxicas do sangue").
Na fase inicial, esta enfermidade non se manifesta de ningún xeito. Esta é a chamada etapa da microsimptomática. Ás veces o paciente sente un leve malestar, que se asemella a unha exacerbación da gastrite ou duodenite. Polo tanto, non sempre os pacientes solicitan inmediatamente axuda dos médicos. A gastrite crónica e outras enfermidades do tracto gastrointestinal son familiares para moitos e experimentáronas máis dunha vez.
A seguinte etapa denomínase etapa de subcompensación. Non hai manifestacións particulares da enfermidade neste momento. Os pacientes, tomando comida en pequenas porcións para non cargar o estómago, alivian o seu estado. Na fase de descompensación, o cadro clínico é máis pronunciado.
Hai unha lista de enfermidades que son as causas da síndrome isquémica abdominal.
Trátase de enfermidades e condicións patolóxicas, como:
- Trombose da arteria venosa.
- Bloqueo dos vasos sanguíneos.
- Varias lesións cando a zona do estómago está danada.
- Apagar as arterias viscerais do torrente sanguíneo.
Se o paciente sofre un fluxo sanguíneo alterado nas arterias inferiores, someterase a unha cirurxía. Despois da operación para restablecer o fluxo sanguíneo nas pernas hai unha síndrome de "roubo", é dicir, unha redistribución inadecuada do sangue. Isto pode agravar significativamente o curso da isquemia.
A síndrome principal coa aparición desta patoloxía é a dor. Con tal queixa, en primeiro lugar, os pacientes van ao médico. Normalmente, a dor comeza despois de que unha persoa tomou comida, literalmente aos poucos minutos. Pero antes diso, o paciente ten unha sensación de pesadez no estómago. Este síntoma maniféstase especialmente despois dunha boa festa, cando unha persoa come densamente.
 A dor aumenta gradualmente, perturba á persoa e con calquera movemento, e mesmo en repouso. Ás veces a dor pode vir acompañada de vómitos.
A dor aumenta gradualmente, perturba á persoa e con calquera movemento, e mesmo en repouso. Ás veces a dor pode vir acompañada de vómitos.
Así, a dor aparece 20 a 40 minutos despois da comida (dependendo do lugar onde se localice). Normalmente é forte, convulsa. Unha persoa está intentando atopar a posición do corpo na que esta dor non é tan intensa. A maioría das veces esta posición está de lado no embrionario (coas patas dobradas).
Por que ocorre a dor? A razón inmediata para isto é o factor vascular: estreitamento do lumen ou bloqueo completo, que contribúe a deteriorar a función ou a atrofia do tecido (ou órgano). Entón, na parte do vaso isquémico (onde se desenvolve directamente a isquemia), os produtos infraoxidados dos procesos metabólicos acumúlanse, irritan os seus finais nerviosos que pasan no interior do órgano. Se non se detén este proceso, invariablemente levará unha ameaza á vida humana.
Cadro clínico
A síndrome de isquemia abdominal crónica ten os seguintes síntomas:
- dor no abdome,
- alteración da función intestinal,
- perda de peso.
Co desenvolvemento da enfermidade, a gravidade destes signos aumenta.
 Como se comporta o intestino? Durante a enfermidade, o seu traballo é perturbado. Isto maniféstase nas feces soltas, que teñen un cheiro fetal, así como unha flatulencia. Normalmente, despois de comer, unha persoa ten ganas de defecar e as feces están cheas de residuos de comida e moco non dixeridos. A condición patolóxica do intestino pasa por 3 etapas.
Como se comporta o intestino? Durante a enfermidade, o seu traballo é perturbado. Isto maniféstase nas feces soltas, que teñen un cheiro fetal, así como unha flatulencia. Normalmente, despois de comer, unha persoa ten ganas de defecar e as feces están cheas de residuos de comida e moco non dixeridos. A condición patolóxica do intestino pasa por 3 etapas.
Na primeira etapa (enteropatía isquémica) prodúcese:
- maior motilidade intestinal,
- aparece flatulencia
- procesos de absorción deteriorados
Finalmente, a terceira etapa (isquemia transitoria do intestino delgado) caracterízase por que:
- O intestino estreita e desenvólvese a necrose.
- Isto leva a unha posible rotura do intestino e peritonite (o chamado infarto mesentérico).
Se o paciente ten 2 arterias afectadas - celíaco e mesentérico superior, entón unha persoa comeza a perder peso moi rapidamente. Isto débese a que non quere comer comida, con medo a sentir dor despois diso. Ademais, debido a frecuentes diarreas, o corpo está deshidratado, e isto afecta o peso da persoa.
Diagnóstico e tratamento
 Despois de que comezaron a aparecer os primeiros síntomas tanxibles da enfermidade, debes acudir ao gastroenterólogo para unha cita. Despois de examinar o paciente e entrevistalo, diagnostícanse mediante varios métodos. Algunhas probas -o test Mickelson e a proba de nutrición forzada- axudan a identificar correctamente esta enfermidade.
Despois de que comezaron a aparecer os primeiros síntomas tanxibles da enfermidade, debes acudir ao gastroenterólogo para unha cita. Despois de examinar o paciente e entrevistalo, diagnostícanse mediante varios métodos. Algunhas probas -o test Mickelson e a proba de nutrición forzada- axudan a identificar correctamente esta enfermidade.
Isto é necesario para provocar unha síndrome da dor coa axuda dunha carga de alimentos:
- Durante a primeira proba, o paciente bebe 1 litro de leite. Se durante este tempo se produce dor, é probablemente isquemia abdominal. Esta proba úsase no diagnóstico de úlceras de estómago e úlceras duodenais.
- A seguinte proba é a chamada proba de alimentación forzada ou alimentación forzada. Ofrécese ao paciente comer alimentos con alto contido calórico (ata 5000 Kcal). Todos os síntomas característicos da isquemia despois de comer deben manifestarse.
Ademais destas mostras, tamén hai nitroglicerina. O paciente durante un ataque de dor ofrécese beber nitroglicerina e observar a reacción. En caso de redución da dor no prazo de 20 minutos, conclúe que a proba é positiva.
Os estudos endoscópicos axudan a determinar a enfermidade:
- Fibrogastroscopia (exame de órganos internos).
- Colonoscopia (exame do grao de dano na parede interna do intestino groso).
Ademais, os médicos examinan os resultados dunha proba de sangue para determinar a natureza da súa coagulabilidade.
- resultados dunha análise bioquímica de sangue e urina,
- análise da secreción do estómago,
- estudo das enzimas producidas polo páncreas.
Os métodos de tratamento conservador inclúen:
- unha dieta particular
- unha dieta estrita
- medicamentos vasodilatadores
- encimas
- antioxidantes (antioxidantes).
Para facer o pronóstico máis positivo, non debes pospoñer a visita ao médico. Cando aparezan os primeiros síntomas, consulte a un especialista.
Efectos agudos e crónicos da diabetes descompensada
A diabetes non compensada é unha condición perigosa que pode causar efectos negativos sobre a saúde. Normalmente, esta forma de patoloxía é causada por violacións no estilo de vida, erros na dieta ou falta de terapia con medicamentos necesarios.
Por iso, é tan importante contactar cun especialista canto antes e seguir claramente as súas citas.
A esencia da patoloxía
Moita xente está interesada na pregunta: diabetes descompensado: que é? Con esta forma da enfermidade, o volume de azucre non se reduce coas drogas, o que causa complicacións perigosas.
Para controlar a eficacia da terapia diabética, os endocrinólogos distinguen varias etapas da patoloxía:
- Compensación: todos os indicadores están preto do normal. Unha persoa non ten sede, aumento da micción ou sequedad na cavidade oral.
- Subcompensación: nesta fase aumentan lixeiramente os parámetros de azucre.
- Descompensación: caracterízase por un aumento constante do azucre no sangue. Nesta fase, a ameaza de desenvolver consecuencias perigosas é alta. Asócianse cunha terapia inadecuada. Na maioría das veces, a fase de descompensación obsérvase na diabetes tipo 1. Non obstante, o 2º tipo de patoloxía é bastante perigoso.
Para comprender que é a diabetes descompensada, paga a pena analizar as causas da súa aparición. A maioría das veces, esta condición débese a alimentación excesiva.
Ademais, a descompensación da diabetes é consecuencia de tales factores:
- A terapia incorrecta. A causa dos problemas pode ser o uso de doses demasiado pequenas de drogas. Ademais, a patoloxía adoita ser o resultado da interrupción da terapia farmacológica.
 O uso de suplementos dietéticos. Tales substancias só poden usarse como complemento de activos fixos. Os ingredientes destas formas teñen un efecto indirecto sobre o contido de azucre. Para estabilizar a glicosa, só se indican medicamentos.
O uso de suplementos dietéticos. Tales substancias só poden usarse como complemento de activos fixos. Os ingredientes destas formas teñen un efecto indirecto sobre o contido de azucre. Para estabilizar a glicosa, só se indican medicamentos.- Uso de remedios caseros en vez de medicamentos.
- Patoloxías infecciosas agudas. A descompensación na diabetes adoita desenvolverse como consecuencia de certas enfermidades, que se caracterizan por un sistema inmunitario debilitado e perda de fluídos.
Investigación en diagnóstico
Para detectar a diabetes sen compensación, son necesarios varios procedementos de diagnóstico.
Hai varios parámetros clave que permiten avaliar a fase de compensación:
- A cantidade de azucre na orina
- Hemoglobina glicada,
- A cantidade de glicosa no sangue estímase despois de comer e cun estómago baleiro.
A diabetes mellitus en fase de descompensación caracterízase polos seguintes parámetros:
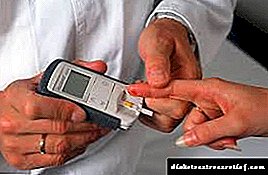
Os parámetros clave poden controlarse na casa. Para iso, paga a pena ter un glucómetro. Este dispositivo axuda a determinar a cantidade de azucre no sangue. A manipulación realízase cun estómago baleiro e un par de horas despois de comer.
Consecuencias agudas
Se non se trata a diabetes, a descompensación provocará graves consecuencias. As patoloxías agudas progresan rapidamente.
En tal situación, requírese atención médica inmediata. As consecuencias máis perigosas inclúen:
- Hiperglicemia,
- Hipoglicemia,
- Coma diabético.

Con hiperglicemia, prodúcese un rápido aumento do volume de azucre. Co seu desenvolvemento, obsérvase debilidade, sede, fame. Para facer fronte a esta violación, cómpre tomar con urxencia unha inxección de insulina.
Hipoglucemia: diminución brusca da glicosa no sangue. Cando aparece, faise sentir debilidade e fame intensa. Se non axuda a unha persoa, pode caer en coma. Para conseguir un rápido aumento da glicosa, debes beber té con azucre ou comer algún tipo de dozura.
 O coma diabético pode ter varias variedades. Distínguense formas cetoacidóticas, hiperosmolares, de ácido láctico. Cada un deles caracterízase por síntomas específicos e unha diferenza de indicadores clínicos.
O coma diabético pode ter varias variedades. Distínguense formas cetoacidóticas, hiperosmolares, de ácido láctico. Cada un deles caracterízase por síntomas específicos e unha diferenza de indicadores clínicos.
En tal situación, o paciente debe ser hospitalizado de inmediato.
Para o tratamento de articulacións, os nosos lectores usaron con éxito DiabeNot. Vendo a popularidade deste produto, decidimos ofrecelo á súa atención.
Pel e membranas mucosas
Hai unha serie de consecuencias que afectan negativamente a derme e o epitelio mucoso:
- Dermopatía diabética: procesos anormais na pel provocan perda de fluído. Coa presenza continuada desta condición, prodúcese dermatite. Nos humanos aparecen zonas fortemente coloreadas na pel. Tamén é posible a formación de úlceras tróficas nas extremidades inferiores.
- Xantomatosis - este termo refírese a anormalidades dermatolóxicas, que son nódulos rosados.Teñen diferentes tamaños e están asociados a problemas no metabolismo dos lípidos. Tales formacións localízanse nas nádegas e dobras das extremidades.
- Necrobiose lipoide: ocorre en casos complexos de diabetes. A patoloxía vai acompañada da formación de golpes na pel, que se denominan pápulas. A medida que o proceso avanza, a derme nas áreas afectadas morre e convértese nunha tonalidade amarela-vermella. Posteriormente fórmanse lesións ulcerativas nestas áreas.
- Lipodistrofia - co seu desenvolvemento, a capa de graxa desaparece na pel. Este proceso obsérvase cando se empregan preparados de insulina de baixa calidade. Hai un risco de forma hipertrófica, na que, pola contra, se forma moita graxa. Isto débese ao metabolismo da graxa prexudicado.
- Obesidade displásica: baixo a influencia da insulina, a glicosa é absorbida polos tecidos graxos. Isto fai que os depósitos aparezan na zona superior do corpo, mentres que as pernas quedan máis delgadas.
Ósos e articulacións
A descompensación por etapa da diabetes causa diversas lesións nas articulacións e no tecido óseo. Na maioría das veces, tales patoloxías desenvólvense:
- A osteoartropatía diabética - vai acompañada dunha deformación conxunta e o desenvolvemento de infeccións, que se acompañan da formación de úlceras. Co desenvolvemento deste proceso, a maioría das veces xa hai problemas no sistema nervioso, no metabolismo e na estrutura vascular. Na maioría das veces, a patoloxía afecta os pés, pero ás veces as mans tamén sofren.
- Osteoporose sistémica: a patoloxía avanza gradualmente, o que conduce ao desbaste do tecido óseo. Como resultado, as fracturas son máis frecuentes. Normalmente están afectadas as vértebras e a articulación da cadeira.

Órganos dixestivos
A diabetes mellitus na etapa de descompensación adoita perturbar a función dixestiva. En primeiro lugar, a cavidade oral sofre. Isto vén acompañado do desenvolvemento de caros danos nos dentes, enfermidade periodontal, xingivite.
A medida que a patoloxía avanza, xorden outros problemas:
- Náuseas
- Dor abdominal
- Manifestacións de anorexia,
- Hemorraxia
A patoloxía causa problemas coa absorción de nutrientes e a deterioración da súa función motora. Isto provoca a terminación da síntese de enzimas e ácido.
Moitas veces hai tales problemas:
- Enteropatía diabética: un síntoma distintivo é a diarrea persistente. En situacións difíciles, obsérvase incontinencia fecal.
- Hepatopatía diabética - caracterizada por unha diminución das tendas de glicóxeno e un aumento do volume de lípidos no fígado. Isto provoca hepatose graxa. Estes procesos provocan a compactación e o aumento do fígado. A pel ponse amarelenta.
Órganos de visión
Estes inclúen os seguintes:
- Retinopatía diabética - caracterizada por un aumento dos capilares na retina. Cando desaparecen obxectos externos, aparecen aneurismas e hemorraxias. Nas fases iniciais, isto é case imperceptible, sen embargo, a medida que se desenvolve a enfermidade hai un risco de diminución grave da visión.
- Catarata diabética: con fortes fluctuacións no volume de azucre, a lente faise turbia. A patoloxía ten un rápido desenvolvemento, porque as medidas terapéuticas convencionais non axudan.
Prevención
Para evitar o desenvolvemento de diabetes descompensado, cómpre seguir estas recomendacións:
- Adhírese estrictamente á dieta prescrita polo médico,

- Tome sistematicamente medicamentos para normalizar o azucre,
- Controla constantemente a cantidade de glicosa
- Somete a exames de diagnóstico,
- Proporcionar actividade física dosificada.
Agora xa sabes cal é a descompensación da diabetes. Este termo refírese a unha condición moi grave que causa complicacións perigosas. Para evitar este tipo de problemas, é importante seguir estrictamente as citas médicas. Ao menor deterioro do benestar, debes contactar cun especialista.
Métodos para o diagnóstico da patoloxía
 Como detectar a descompensación da diabetes? Identifica esta patoloxía empregando certos procedementos. Hai 3 criterios principais para a descompensación: o nivel de azucre na urina, o nivel de glicosa no sangue nun estómago baleiro e despois de comer, unha hemoglobina glicada.
Como detectar a descompensación da diabetes? Identifica esta patoloxía empregando certos procedementos. Hai 3 criterios principais para a descompensación: o nivel de azucre na urina, o nivel de glicosa no sangue nun estómago baleiro e despois de comer, unha hemoglobina glicada.
Tamén debe prestar especial atención ao nivel de triglicéridos, presión arterial, colesterol no sangue, índice de masa corporal (abreviado como IMC).
A etapa descompensada da diabetes caracterízase por estes indicadores:
- Niveis de azucre no sangue en xaxún superior a 7,8 mmol.
- Indicadores de glicosa no sangue despois de comer máis de 10 mmol.
- Os niveis de azucre na urina superan o 0,5%.
- A hemoglobina glicosilada supera o 7,5%. Por outra banda, a norma deste indicador é do 6%.
- O colesterol total tamén é elevado. Por regra xeral, supera os 6,5-6,6 mmol.
- O nivel de triglicéridos aumenta significativamente - é de 2,2 mmol.
- A presión arterial no 100% dos casos aumenta drasticamente. Como vostede sabe, a norma deste indicador é de 12080 mm Hg. Se o paciente ten diabetes tipo 1 ou tipo 2 en fase de descompensación, o indicador de presión arterial é de 16095 mm Hg.
- O IMC tamén está a aumentar. Normalmente, con descompensación, o paciente desenvolve obesidade.
Podes controlar os indicadores máis importantes na casa. Para iso, basta con ter un glucómetro. Con ela, podes controlar regularmente os niveis de azucre no sangue. Recoméndase medir este indicador nun estómago baleiro e despois de 1,5-2 horas despois de comer.
Tamén é posible detectar o nivel de azucre e acetona na orina na casa. Para iso, use tiras de proba especializadas. Pódense mercar en calquera farmacia sen receita médica.
Tratamento e complicacións da diabetes descompensada
 Non existe un xeito específico de tratar a patoloxía, xa que se desenvolve como consecuencia do incumprimento de certas normas e regras. Para reducir o risco de progresión da enfermidade, deben seguirse algunhas regras.
Non existe un xeito específico de tratar a patoloxía, xa que se desenvolve como consecuencia do incumprimento de certas normas e regras. Para reducir o risco de progresión da enfermidade, deben seguirse algunhas regras.
En primeiro lugar, cómpre comer unha dieta equilibrada. Se un paciente consome unha gran cantidade de alimentos ricos en hidratos de carbono, aumenta o risco de desenvolver diabetes descompensado. O paciente necesita usar unha cantidade de hidratos de carbono estrictamente regulada. A dieta debe combinarse con actividade física moderada.
Para evitar o desenvolvemento de descompensación, é necesario comprobar de cando en vez o nivel de glicosa no sangue, usar medicamentos oportunamente e non substituír os medicamentos sintéticos por suplementos dietéticos.
Se o tratamento non se fai de xeito oportuno, a diabetes mellitus dependente da insulina (primeiro tipo) e a non mellora da insulina (segundo tipo) na etapa de descompensación pode causar:
- Cetoacidosis. Esta complicación supón un risco vital para o paciente. A cetoacidosis está acompañada de sede extrema, dor de cabeza, somnolencia e náuseas. En casos graves, o paciente perde a conciencia. Tamén a cetoacidosis aguda vén acompañada dunha perda de reflexos e a aparición dun cheiro a acetona da boca. Se esta complicación non se detén en tempo e forma, o paciente cae en coma. A cetoacidosis pode ser fatal.
- Ataque hipoglucémico ou hiperglicémico. Estas complicacións tamén son extremadamente perigosas. Con alivio intempestivo, un ataque, como a cetoacidosis, pode levar a un coma diabético. Cun ataque hiperglicémico, úsanse medicamentos que axudan a baixar o azucre no sangue. Con hipoglucemia, pola contra, úsanse medicamentos que inclúen a glicosa.
- Disturbios no sistema músculo-esquelético. Cunha forma descompensada de diabetes, aumenta o risco de desenvolver osteoporose e osteoartropatía. Isto está directamente relacionado co feito de que a patoloxía vai acompañada de violacións nos sistemas circulatorio e endocrino.
- Úlceras tróficas e dermatose. Estas complicacións aparecen debido á interrupción do fluxo sanguíneo. Moitas veces cun tratamento intempestivo, o paciente desenvolve necrose tisular nos brazos ou nas pernas. Neste caso, pode ser necesaria a amputación das extremidades.
- Obesidade displástica. Esta complicación é rara. A obesidade displásica é unha enfermidade na que se acumula graxa no corpo superior. Ao mesmo tempo, as pernas do paciente perden peso.
- Lipodistrofia. Esta patoloxía vai acompañada da desaparición do tecido graxo no lugar de inxección de insulina.
- Trastornos no sistema dixestivo. O estadio descompensado da diabetes está cheo de aparición de diátese hemorrágica, peritonite aguda e hemorraxia interna.
- Catarata e renopatía. As disfuncións dos órganos da visión provocadas pola diabetes poden levar á perda completa da visión.
- Violacións do sistema nervioso central. Aparecen baixo a forma de diminución do rendemento, depresión, aumento da irritabilidade. A memoria adoita empeorar.
- Aterosclerose
Incluso cun tratamento intempestivo, aumenta o risco de desenvolver patoloxías do sistema cardiovascular. A miúdo, a diabetes descompensada provoca insuficiencia cardíaca e enfermidades coronarias. Estas enfermidades tórnanse crónicas. En casos graves prodúcese un ataque cardíaco. O especialista no vídeo neste artigo falará do perigo total da diabetes.
Que necesitas saber sobre a diabetes descompensada?
Con un aumento da glicosa no sangue, prodúcese diabetes. Se o azucre no sangue non se reduce por drogas ou dieta, entón esta enfermidade chámase diabetes descompensada. Esta condición leva a cambios graves en todos os órganos internos. A maioría das veces a descompensación é complicada pola enfermidade de tipo 1. Non obstante, o tipo 2 non é menos perigoso.
- Causas da descompensación da diabetes
- Mapa clínico de diabetes descompensado
- As consecuencias da diabetes descompensada
- Decompensación para diabetes tipo 1
- Diabetes de tipo 2 descompensado
- Prevención da descompensación da diabetes
Causas da descompensación da diabetes
Como resultado das seguintes causas, pode producirse unha descompensación da diabetes mellitus:
- tratamento inadecuado da diabetes ou a súa ausencia completa,
- enfermidades infecciosas diabéticas
- auto-medicación
- violación da dieta
- cálculo incorrecto da insulina (como calcular correctamente a dose de insulina),
- denegación de insulina.
Mapa clínico de diabetes descompensado
Se se produce unha descompensación da diabetes, o mapa clínico é o seguinte:
- Síntomas da deficiencia de insulina: poliuria, sede, debilidade, sequedad e rugosidade da pel, boca seca.
- Síntomas de cetoacidosis: cheiro a acetona da boca, náuseas, vómitos, respiración profunda.
- Síndrome abdominal: inchazo, pseudoperitonite diabética, dor abdominal, tensión e tenrura da parede abdominal.
- Síndrome da depresión do SNC: irritabilidade e cefalea, letarxia, debilidade xeral, letarxia, apatía, somnolencia. Os síntomas son substituídos por coma e coma.
- Síndrome de lesión CCC: taquicardia, baixa frecuencia de pulso, baixa presión arterial.
As consecuencias da diabetes descompensada
Na etapa de descompensación prodúcense rápidamente complicacións:
- Hipoglicemia: baixar o azucre no sangue (con medicamentos inadecuados), palidez da pel, sudoración, agresión.
- A cetoacidosis é unha condición na que o corpo está envelenado polos produtos de refugallo, hai un cheiro a acetona da boca, náuseas.
- A glucosuria é unha condición que leva a un aumento do nivel de glicosa que está intentando excretar a orina (é dicir, un aumento do azucre na orina confirmada por probas de laboratorio).
- Pé diabético que conduce á amputación dunha extremidade.
- O coma diabético é unha condición grave que leva á morte do paciente.

Decompensación para diabetes tipo 1
A falta de insulina na diabetes tipo 1 leva á manifestación de propiedades tóxicas que afectan o cerebro. Ademais, a insulina non é producida polo páncreas e o sistema dixestivo non descompón nin absorbe carbohidratos.
Os signos máis evidentes de descompensación de tipo 1 son:
- sensación de sede
- boca seca
- debilidade xeral, incluído o músculo,
- cambio de saúde
- hinchazón
- cheiro a acetona da boca,
- diminúe / aumenta drasticamente o peso corporal,
- hemorraxia
- ósos quebradizos
- diminución xeral da inmunidade.
A consecuencia máis probable deste efecto é un coma diabético. No corpo acumúlanse unha gran cantidade de ácidos cetonas, é dicir, a acetona. Son subprodutos e están formados con deficiencia de insulina. O fígado en si comeza a producir glicosa, que se debe inxerir con alimentos e polo tanto prodúcese deficiencia de glicosa. Se o azucre comeza a superar o nivel de corpos cetonas, comeza un coma hiperglicémico.
Os signos de coma son sede, dores de cabeza, náuseas, vómitos, debilidade e micción frecuente.
O tratamento da descompensación da diabetes mellitus tipo 1 é, en primeiro lugar, a restauración dos niveis de glicosa no sangue, normalización da deshidratación e acidez do sangue, estricta adhesión ás doses de insulina, descanso activo, exame regular por un endocrinólogo con control de niveis de glicosa. Rexeitamento da auto-medicación.

Dieta para un paciente con diabetes tipo 1:
- Verduras frescas
- carne fervida
- produtos lácteos baixos en graxa
- cereais (trigo mouro, avena),
- verdes.
O principal é excluír da comida todos os alimentos doces, bebidas carbonatadas, pastelería, graxos, fritos, fumados.
A descompensación para a diabetes tipo 1 só se pode evitar se se cumpren todas as recomendacións e prescricións do médico.
Diabetes de tipo 2 descompensado
Ata a data controlan facilmente a diabetes tipo 2. Pero hai casos en que, en caso de incumprimento de todas as normas de control, se produce unha descompensación, o que despois leva a complicacións como:
- Hipoglucemia: unha forte diminución da glicosa no sangue,
- Retinopatía - a retina está afectada,
- Polineuropatía: diminución ou perda de sensibilidade das extremidades,
- Úlceras tróficas: dano ás terminacións nerviosas e ao desenvolvemento dun pé diabético,
- A enfermidade periodontal é a enfermidade das encías.
A descompensación da diabetes mellitus tipo 2 é a aparición de vertedura, ataque cardíaco, trastornos circulatorios, enfermidades dos riles e órganos da visión.
Para evitar a descompensación da diabetes tipo 2, é importante comer correctamente:
- Pola mañá, cereais (trigo mouro, avea), unha ensalada de verduras frescas, queixo de pouca graxa.
- Despois de 2 horas, podes comer unha mazá, calabacín guisado, compota non azucrada.
- Para xantar tomamos sopa (verdura, peixe), patacas guisadas con polo, unha ensalada de verduras lixeira.
- Para xantar, tortilla ao forno, cazola, ovo, té sen azucrar.
- Na tarde podes beber un vaso de leite ou kefir.

 O uso de suplementos dietéticos. Tales substancias só poden usarse como complemento de activos fixos. Os ingredientes destas formas teñen un efecto indirecto sobre o contido de azucre. Para estabilizar a glicosa, só se indican medicamentos.
O uso de suplementos dietéticos. Tales substancias só poden usarse como complemento de activos fixos. Os ingredientes destas formas teñen un efecto indirecto sobre o contido de azucre. Para estabilizar a glicosa, só se indican medicamentos.