Que pasa se inxecta insulina a unha persoa sa?
Incluso as persoas saudables poden ter fluctuacións a curto prazo na hormona insulina, causadas, por exemplo, por unha situación estresante ou envelenamento por certos compostos. Normalmente, a concentración da hormona neste caso volve á normalidade co paso do tempo.
Se isto non sucede, entón significa que o metabolismo dos carbohidratos está prexudicado ou hai outras enfermidades concomitantes.
Se a insulina se administra a unha persoa sa, o efecto da droga será como un veleno orgánico ou unha substancia velenosa. Un forte aumento dos niveis hormonais pode provocar unha caída na concentración de glicosa no sangue, o que provocará hipoglucemia.
Esta condición é perigosa principalmente porque pode levar a un coma, e se ao paciente non se lle prestan primeiros auxilios, é probable que haxa un resultado fatal. E todo só porque a insulina se meteu no corpo dunha persoa que non o necesitaba no momento.
Complicacións cunha maior dose de insulina
Cando se inxecta esta hormona a persoas saudables, poden ter os seguintes fenómenos:
- hipertensión arterial
- arritmia,
- tremores musculares
- dores de cabeza
- excesiva agresividade
- náuseas
- fame
- violación da coordinación
- pupilas dilatadas
- debilidade.
Ademais, unha forte diminución da cantidade de glicosa pode levar ao desenvolvemento de amnesia, desmaio e coma hiperglucémico non está excluído.
Con estrés grave ou despois dun exercicio inadecuado, incluso unha persoa completamente sa pode padecer unha forte carencia de insulina. Neste caso, a introdución da hormona está xustificada e incluso necesaria, porque se non fai unha inxección, é dicir, a probabilidade de desenvolver coma hiperglucémico é bastante alta.
Se a unha persoa sa se lle inxecta unha pequena dose de insulina, a ameaza para a súa saúde será pequena, e unha caída na concentración de glicosa só pode causar fame e debilidade xeral.
En calquera caso, incluso pequenas doses de hormona conducen á aparición de síntomas de hiperinsulinismo nunha persoa, entre os que os principais están:
- sudoración excesiva,
- perda de concentración e atención,
- visión dobre
- cambio de frecuencia cardíaca,
- tremor e dor nos músculos.
Se a insulina se administra repetidamente a unha persoa sa, isto pode levar a tumores do páncreas (nos illotes de Langerhans), patoloxías endocrinas e enfermidades asociadas ao metabolismo do corpo (metabolismo de proteínas, sales e carbohidratos). Por este motivo, están prohibidas as inxeccións frecuentes de insulina.
Que será a introdución da insulina para unha persoa sa
Na diabetes mellitus tipo 1, o paciente debe inxectar constantemente insulina, xa que o seu páncreas non pode sintetizar a cantidade requirida desta hormona.
Isto é necesario para manter a concentración de azucre no sangue ao nivel obxectivo. Cando se inxecta insulina, as persoas sanas comezarán a hipoglucemia. Se non prescribe un tratamento adecuado, entón unha glicosa no sangue moi baixa pode causar perda de consciencia, convulsións e coma hipoglucémico. Un desenlace letal é posible, como escribimos anteriormente
Debe saber que os experimentos con insulina non son realizados só por adolescentes que intentan loitar contra a drogodependencia, ás veces as mozas con diabetes mellitus rexeitan usar insulina para controlar o peso corporal.
Os atletas tamén poden usar insulina, ás veces en combinación con esteroides anabolizantes para aumentar a masa muscular, non é ningún segredo que a insulina no culturismo axude aos atletas a construír a masa muscular de forma rápida e eficiente.
Hai dous puntos principais para saber sobre a insulina:
- A hormona pode salvar a vida dun diabético.Para iso, necesítase en pequenas doses, que se seleccionan individualmente para un determinado paciente. A insulina reduce o azucre no sangue. Se a insulina non se usa correctamente, incluso pequenas doses poden levar á hipoglucemia.
- A insulina non provoca sensacións de euforia, como as drogas. Algúns síntomas da hipoglucemia presentan signos similares á intoxicación por alcohol, pero non hai absolutamente sensación de euforia e unha persoa, pola contra, séntese moi mal.
Independentemente da causa do abuso de insulina, existe un perigo importante: a hipoglucemia. Para evitalo, é moi importante levar a cabo discusións abertas sobre todas as consecuencias da dependencia excesiva de insulina.
Entón, que pasará se a unha persoa completamente sa se lle inxecta insulina
En primeiro lugar, cabe destacar que incluso en persoas que non teñen problemas de saúde, ás veces a concentración de insulina diminúe ou, pola contra, aumenta. Non obstante, normalmente a situación normalízase despois de pouco tempo. Provoca un cambio nos indicadores a miúdo:
- actividade física
- estrés mental
- envelenamento por certos compostos químicos.
Cando o nivel de hormona non volve á normalidade, pódese sospeitar de diabete nunha persoa.
Para tales persoas, o médico prescribe inxeccións de insulina. Ademais, este paso sempre se considera moi grave.
Nesta situación, coa insulina terapéutica, inxectan o medicamento constantemente, e ás veces as dosificaciones son bastante grandes. A hormona sintetizada axuda a establecer o metabolismo e a estabilizar o estado do paciente.
A insulina é prexudicial para unha persoa sa, xa que o efecto do medicamento mencionado probablemente será similar a tomar unha dose de veleno orgánico. En concreto, unha rápida diminución da glicosa plasmática pode levar á hipoglucemia ao cabo dun tempo. Esta condición soa é bonita  Perigoso, pero fácil de parar.
Perigoso, pero fácil de parar.
Cando unha inxección de insulina non prexudica a unha persoa que é xeralmente sa
Un paciente con diabetes necesita inxectar constantemente insulina todos os días, xa que esta hormona non se produce en absoluto no seu corpo. Non obstante, nalgunhas situacións e nunha persoa completamente sa, o nivel da sustancia en cuestión baixa drasticamente. Aquí, a introdución dunha pequena cantidade de insulina adoita xustificarse, pero isto só debe facerse por recomendación dun médico.
A probabilidade de desenvolver unha condición tan perigosa como o coma hiperglicémico é bastante elevada se a inxección non se fai puntualmente. É igualmente perigoso e moitas veces leva á morte prematura do paciente.
Tales signos indican deficiencia de glicosa:
- xaquecas
- mareos
- perda de concentración
- distracción
- sudoración pesada
- discapacidade visual
- extremidades tremendo
- taquicardia
- dores musculares.
Que pasará se inxecta unha porción de insulina a unha persoa completamente sa?
Unha gran dose, unha persoa que non ten diabetes terá varios síntomas desagradables:
- coordinación prexudicada dos movementos
- notables alumnos dilatados,
- ataques de debilidade
- xaqueca
- hipertensión
- tremor
- agresividade
- fame insaciable
- náuseas
- suor
- salivación forte.
Se a falta de hidratos de carbono non se compensa, calquera desviación na cantidade de insulina provocará unha maior progresión dos síntomas descritos. Máis tarde, existe o risco de desenvolvemento e outras complicacións:
- confusión,
- desmaio
- discapacidade da memoria
- coma hipoglucémico.
A probabilidade de desenvolver un coma hipoglucémico é máis que alta, cunha forte susceptibilidade á insulina. Só a pronta administración de glicosa intravenosa nunha solución do 40 por cento traerá vida a unha persoa.
Cal é a dose letal de insulina para unha persoa perfectamente sa
Hai unha opinión entre a xente de que se se administra unha porción mínima da hormona a un paciente non diabético, caerá inmediatamente en coma. Isto realmente non é certo.
En pequena dose, o medicamento non levará a consecuencias perigosas.Se inxecta só unha pequena cantidade de insulina, o paciente só terá fame e lixeira debilidade.
A cantidade mínima de sustancia que pode causar a morte é de 100 unidades. É canto contén unha xiringa de insulina completa. Para os diabéticos que padecen o primeiro tipo de enfermidade, é necesaria unha dose moito maior (de 300 a 500).
Non obstante, dado que o medicamento non funciona ao instante, unha persoa sempre ten un tempo despois dunha inxección para provocar unha emerxencia. Entre a introdución da insulina e a aparición do coma adoita levar de 3 a 4 horas.
Ademais, o escenario peor dos casos non é difícil de deterse. Para iso, simplemente come uns doces ou un par de culleres de azucre regular, que se atopa en calquera casa. Se non se produce mellora, a inxestión de carbohidratos rápidos repítese cun intervalo de 5 minutos.
Cal é o perigo da insulina
Ata a data, esta hormona adoita ser tomada por adolescentes que cren que pode substituír estupefacientes. Ao mesmo tempo, as rapazas novas ás veces danse inxeccións, tratando de desfacerse da excesiva delgadez. Os culturistas tamén usan insulina. Neste caso, a droga combínase con esteroides. Isto permítelle aumentar peso máis rápido e aumentar o músculo. Ningún deles pensa nas consecuencias.
Hai varias cousas que debes saber sobre a droga. En primeiro lugar, preténdese tratar a diabetes e mellorar a calidade de vida das persoas con enfermidade. Aquí tómase en pequenas doses, que son seleccionadas por un médico de xeito individual.
A hormona reduce activamente os niveis de azucre e, polo tanto, aqueles que o toman de forma incontrolada (incluso en pequenas cantidades) deben ter en conta a probabilidade de desenvolver hipoglucemia e coma. A insulina non se asemella de ningún xeito ás drogas: despois da inxección non hai sensación de euforia. Algúns dos síntomas que acompañan unha caída de azucre son en parte similares aos signos de intoxicación, pero, en xeral, o benestar dunha persoa empeora.
A administración sistemática de insulina por persoas sanas aumenta o risco de aparición de procesos tumorales directamente no páncreas e, ademais, contribúe ao desenvolvemento de:
- enfermidades do sistema endócrino,
- trastornos metabólicos de proteínas, carbohidratos e sales.
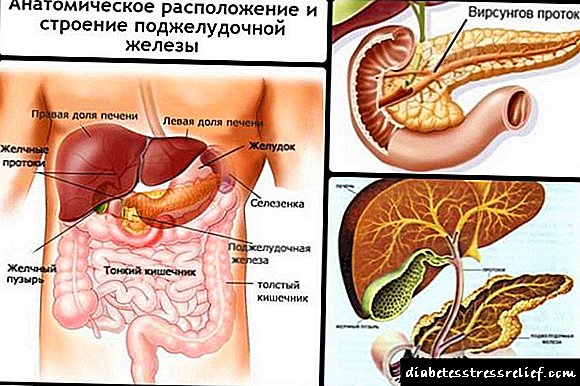
A diabetes mellitus pertence á categoría de enfermidades endocrinas que se producen cando o páncreas deixa de producir insulina. Esta é unha hormona necesaria para o funcionamento completo do corpo. Normaliza o metabolismo da glicosa - un compoñente implicado no traballo do cerebro e outros órganos.
Co desenvolvemento da diabetes, o paciente ten que tomar constantemente substitutos da insulina. Por iso, moitos diabéticos pregúntanse se chegarán a ser dependentes da insulina. Para comprender este problema, debes saber sobre as características da enfermidade e comprender en que casos se prescribe insulina.
Hai dous tipos principais de diabetes - 1 e 2. Este tipo de enfermidade ten algunhas diferenzas. Hai outros tipos específicos de enfermidade, pero son raros.
O primeiro tipo de diabetes caracterízase por unha produción insuficiente de proinsulina e un estado hiperglicémico. O tratamento deste tipo de diabetes implica unha terapia substitutiva hormonal en forma de inxeccións de insulina.

Con enfermidade tipo 1, non debería deixar de inxectar a hormona. O rexeitamento pode levar ao desenvolvemento de coma e incluso a morte.
O segundo tipo de enfermidade é máis común. Está diagnosticado no 85-90% dos pacientes maiores de 40 anos con sobrepeso.
Con esta forma da enfermidade, o páncreas produce unha hormona, pero non pode procesar azucre debido ao feito de que as células do corpo non absorben parcial ou completamente a insulina.
O páncreas está esgotado gradualmente e comeza a sintetizar unha cantidade cada vez menor de hormona.
Cando se prescribe insulina e é posible rexeitalo?
No primeiro tipo de diabetes, a insulinoterapia é vital, polo que este tipo de enfermidades tamén se chaman dependentes da insulina. No segundo tipo de enfermidade, durante moito tempo, non se pode inxectar insulina, senón controlar a glicemia seguindo unha dieta e tomar axentes hipoglucemicos. Pero se o estado do paciente empeora e non se seguen recomendacións médicas, a terapia con insulina é unha posible opción.
Non obstante, é posible deixar de inxectar insulina no futuro cando a afección se normalice? Na primeira forma de diabetes, a inxección de insulina é vital. No caso contrario, a concentración de azucre no sangue alcanzará niveis críticos, o que levará consecuencias nefastas. Polo tanto, é imposible deixar de inxectar insulina na primeira forma de diabetes.
Pero co segundo tipo de enfermidade, a negativa da insulina é posible, xa que a terapia con insulina adoita prescribirse só temporalmente para estabilizar a concentración de glicosa no sangue.
Casos que requiren administración de hormonas:
- deficiencia aguda de insulina,
- ictus ou infarto de miocardio,
- glicemia máis de 15 mmol / l a calquera peso,
- embarazo
- un aumento do azucre en xaxún é superior a 7,8 mmol / l con peso corporal normal ou reducido,
- intervencións cirúrxicas.
En tales situacións, as inxeccións de insulina prescríbense durante un tempo ata que se eliminan factores adversos. Por exemplo, unha muller mantén a glicemia seguindo unha dieta especial, pero cando está embarazada ten que cambiar a dieta. Por iso, para non prexudicar ao neno e proporcionarlle todas as substancias necesarias, o médico ten que tomar medidas e prescribirlle insulina terapia ao paciente.
Pero a terapia con insulina indícase só cando o corpo é deficiente na hormona. E se o receptor da insulina non responde, debido ao cal as células non perciben a hormona, o tratamento non terá sentido.
Entón, o uso de insulina pode deterse, pero só con diabetes tipo 2. E que é necesario para rexeitar a insulina?
Deixar de administrar a hormona en función dun consello médico. Despois do rexeitamento, é importante unirse a unha dieta e levar un estilo de vida sa.
Un compoñente importante do tratamento da diabetes, que lle permite controlar a glicemia, son a actividade física. O deporte non só mellora a forma física e o benestar xeral do paciente, senón que tamén contribúe ao rápido procesamento da glicosa.
Para manter o nivel de glicemia na norma, é posible o uso adicional de remedios populares. Para este fin, usan arándanos e beben decoccións de linaza.
É importante deixar de administrar insulina gradualmente, cunha redución constante da dosificación.
Se o paciente rexeita bruscamente a hormona, terá un forte salto nos niveis de glicosa no sangue.
Insuloterapia: mitos e realidade
Entre os diabéticos, xurdiron moitas opinións sobre a insulina. Así, algúns pacientes pensan que a hormona contribúe ao aumento de peso, mentres que outros cren que a súa introdución permite que non se manteña nunha dieta. E como son as cousas realmente?
¿As inxeccións de insulina poden curar a diabetes? Esta enfermidade é incurable e a terapia hormonal só permite controlar o curso da enfermidade.
A insulinoterapia limita a vida do paciente? Despois dun curto período de adaptación e acostumarte ao calendario de inxección, podes facer cousas cotiás. Ademais, hoxe hai plumas xiringas especiais e facilitan moito o proceso de administración de fármacos.
Máis diabéticos preocúpanse pola dor das inxeccións. A inxección estándar provoca realmente molestias, pero se usas novos dispositivos, por exemplo, plumas de xiringa, practicamente non haberá sensacións desagradables.
O mito sobre o aumento de peso tampouco é completamente certo. A insulina pode aumentar o apetito, pero a obesidade provoca desnutrición. Seguir unha dieta en combinación con deportes axudará a manter o peso normal.
¿A terapia hormonal é adictiva? Calquera que tome a hormona durante moitos anos sabe que a dependencia da insulina non aparece, porque é unha sustancia natural.
Aínda existe a opinión de que, despois do inicio do consumo de insulina, será necesario inxectala constantemente. Coa diabetes tipo 1, a insulinoterapia debe ser sistemática e continua, xa que o páncreas non é capaz de producir unha hormona. Pero no segundo tipo de enfermidade, o órgano pode producir unha hormona. Non obstante, nalgúns pacientes, as células beta perden a capacidade de secrela durante a progresión da enfermidade. Non obstante, se é posible conseguir unha estabilización do nivel de glicemia, os pacientes son transferidos a medicamentos orais que reducen o azucre.
- Que é a insulina
- Mecanismo de acción
- Efectos secundarios
- Selección de dosificación
- Exceso de norma
- Signos
- Forma crónica
- Medidas de rescate
- Primeiros auxilios
- Atención hospitalaria
A insulina é unha importante hormona pancreática. Son sobre todo os que padecen diabetes. Para manter un nivel suficiente de glicosa no torrente sanguíneo, necesitan unha dose determinada diariamente.
Mecanismo de acción
Coa comida, a glicosa entra no noso corpo. É absorbido por órganos e células, e o seu exceso acumúlase no corpo. O exceso de azucre é procesado no fígado noutra sustancia: o glicóxeno.
En caso de producir insuficiente a hormona, prodúcese unha violación do metabolismo dos carbohidratos. Neste caso, pode desenvolverse diabete tipo 1.
Na práctica médica, esta patoloxía denomínase deficiencia absoluta de insulina. Esta é unha condición cando hai un aumento do azucre no sangue - hiperglicemia.
Se o paciente caducou o medicamento, terá un efecto máis agresivo, que está cheo dunha forte caída de azucre no torrente sanguíneo e unha toxemia grave.
Efectos secundarios
Cales son os efectos secundarios? A manifestación negativa máis común a partir da introdución da hormona é a hipoglucemia. Outros efectos secundarios da insulina:
- alerxias
- lipoatrofia (atrofia do tecido subcutáneo na área de inxección),
- lipohipertrofia (proliferación de fibra local)
- edema de insulina,
- cetoacidosis e acetonuria.
Tarifa admisible
A dosificación é seleccionada individualmente polo médico asistente. Ao mesmo tempo, mídese a glicosa no torrente sanguíneo.
Como se mencionou anteriormente sobre o uso da droga na práctica de culturismo, xorde a cuestión natural de que sucede se inxecta insulina a unha persoa sa.
Para persoas saudables, unha dose segura de sustancia é de 2-4 UI. Os fisiculturismo traen ata 20 UI por día.
Na administración artificial da hormona pódese ocultar o perigo. Se inxecta moita insulina, pode reducir significativamente o nivel de glicosa no torrente sanguíneo. Moitas veces os atletas, con ganas de construír músculos, superan a norma. Como resultado dun exceso de insulina pode producirse unha hipoglucemia. Os seus primeiros signos son unha forte sensación de fame e somnolencia excesiva.
Por iso, as persoas que practican deporte deben tomar a hormona baixo a supervisión dun adestrador experimentado.
No caso de pacientes con diabetes, o volume do medicamento administrado durante o día varía de 20 a 50 unidades.
Dose letal
A menor dose letal de insulina para unha persoa sa pode ser de 50-60 unidades. Aínda que é moi individual e depende dalgúns factores: peso, capacidades do corpo, idade, etc.
A dose na que a morte dun paciente diabético é probable tamén depende de varios factores:
- tolerancia individual á droga
- peso do paciente
- comer, alcol.
Segundo a investigación do doutor Kernbach Wheaton e os seus colegas, trátase de 100 UI (xeringa completa de insulina). Aínda que para outros, estas indicacións poden variar de 300 a 500 UI.
A historia coñeceu casos de supervivencia humana despois da introdución de 3000 UI.
Exceso de norma
O exceso de insulina no corpo leva a unha diminución da cantidade de glicosa no torrente sanguíneo. Os síntomas da hipoglucemia desenvólvense con dinámicas diferentes. Depende en boa medida do tipo de drogas administradas. A partir da introdución dun medicamento de acción rápida, os síntomas obsérvanse despois de 15-30 minutos e desde a introdución dun medicamento de acción lenta, os síntomas desenvólvense durante un período máis longo.
É posible falar de hipoglucemia cunha indicación de menos de 3,3 mmol / L. Unha sobredose de insulina no estadio I caracterízase por tales signos:
- letarxia
- fame constante
- dor temporal
- palpitacións cardíacas.
Se non se adoptaron medidas para eliminalos, os síntomas amplíanse e a intoxicación por insulina avanza. Aparece:
- sudoración excesiva
- tremor de man
- salivación excesiva
- fame progresiva e letarxia,
- palidez da pel,
- adormecimiento dos dedos dos dedos,
- nitidez reducida da visión.
Un bo remedio para unha sobredose de insulina son os alimentos ricos en carbohidratos de dixestión rápida (doces ou azucre granulado). Se non os utiliza nesta fase, os síntomas da hipoglucemia aumentarán. Entre eles están:
- incapacidade de realizar movementos,
- sudoración excesiva
- frecuencia cardíaca e latido cardíaco
- tremor das extremidades,
- confusión,
- opresión da psique.
Despois de ataques clónicos e tónicos de contracción muscular aumentan. Se non se engade glicosa intravenosa nesta fase, unha sobredose de insulina producirá un coma hipoglucémico.
Caracterízase por un estado inconsciente, unha diminución significativa do azucre no sangue (máis de 5 mmol / l do inicial), palidez da pel, diminución da frecuencia cardíaca e ausencia dun reflexo da pupila.
As persoas afectadas normalmente morren debido a unha diminución de todas as funcións vitais: respiratoria, circulación sanguínea e reflexo. Polo tanto, para o efecto normal desexado, basta con poder calcular correctamente a taxa de introdución.
Forma crónica
A causa da sobredose crónica de insulina reside no seu exceso sistemático no tratamento da enfermidade. Neste caso, prodúcese substancias hormonais que bloquean a diminución da porcentaxe de azucre no torrente sanguíneo. Entre eles están a adrenalina, o glucagón, os corticosteroides. Intoxicación crónica pola insulina chámase síndrome de Somoji.
Síntomas de sobredose crónica:
- curso grave da enfermidade,
- excesivo apetito
- aumento de peso cunha alta porcentaxe de azucre na descarga urinaria,
- flutuacións significativas na cantidade de glicosa durante o día,
- hipoglucemia frecuente ao longo do día.
Ademais, a cronicidade da toxemia maniféstase por varias complicacións:
- Cetoacidosis. Esta é unha condición onde, debido a unha deficiencia de hormonas, as células perden a capacidade de usar a glicosa como fonte de enerxía. O corpo humano comeza a comer as súas propias reservas de graxa. No proceso de división de graxas prodúcense cetonas vigorosamente. Cando a cantidade excesiva circula polo torrente sanguíneo, os riles non poden facer fronte á función de sacalos. Polo tanto, a acidez do sangue aumenta. Aparecen debilidade xeral, náuseas, reflexos de vómito, sede excesiva e alento de acetona. Para corrixir esta condición é necesario repoñer sistematicamente as reservas de fluídos e facer inxeccións hormonais.
- Acetonuria. Presenza de cetonas na orina: produtos de oxidación incompleta de graxas e proteínas.
A miúdo, a hipoglucemia está oculta. A práctica médica está familiarizada co "fenómeno da madrugada" cando os seus síntomas están presentes de 5 a 7 da mañá. Isto débese á alta incremento de compoñentes contra-hormonais e á diminución do efecto da inxección pola tarde.
A síndrome de Somoji é diferente do fenómeno. Isto é debido á progresión de 2 a 4 horas de hipoglucemia - o azucre redúcese a 4 mmol / L ou inferior. Como resultado, o organismo desencadea esquemas compensatorios. E pola mañá, o paciente ten unha hipoglucemia grave provocada por unha sobredose de inxección nocturna.
Primeiros auxilios
Mesmo como consecuencia dun exceso importante da droga, hai tempo para poder chamar a un equipo de médicos dunha mente clara. O proceso de desenvolvemento dun coma é moi longo no tempo. Mesmo as doses letais non serán mortais se a glicosa entra no tempo no torrente sanguíneo. Por iso, as primeiras medidas para salvar o paciente, ademais de chamar a unha ambulancia, deberían ser as seguintes:
- dar 50-100 gr. pan branco
- despois de 3-5 minutos, dás uns doces ou 2-3 culleres de sopa. azucre (se é necesario),
- a falta de resultado positivo, repita o procedemento.
Atención hospitalaria
No hospital, o paciente será inxectado con glicosa polo goteo. Se é necesario, a infusión repetirase despois de 10 minutos.
A continuación, a terapia estará dirixida a eliminar as consecuencias. Se se produciu unha sobredose de insulina, as consecuencias variarán segundo a gravidade.
No caso de severidade moderada, elimínanse mediante infusión de solucións específicas.
Os danos importantes para a insulina obsérvanse en casos graves. Isto afecta a actividade do sistema nervioso central. Ocorre:
- edema cerebral
- ataques meningeais
- demencia (trastornos mentais).
Ademais, a infracción ocorre no CCC. Isto está cheo de infarto de miocardio, vertedura, hemorragia.
O abuso de drogas antidiabéticas é moi pouco coñecido, pero existe un fenómeno similar. Ademais, é moi perigoso. Que pasa se a insulina se administra a unha persoa sa? Xa te preguntas?
Queremos contarlle unha historia instrutiva que lle pasou a unha muller con diabetes tipo 1 e que tomaba insulina. Unha vez que notou que a botella coa súa insulina desaparecía da porta do frigorífico onde estaba gardada. Nun primeiro momento, non lle concedeu ningunha importancia especial ata que atopou na habitación do seu fillo un gorro roto por unha botella de medicamentos. Despois, a vida da muller cambiou para sempre.
O seu fillo tiña problemas coas drogas, que a familia coñecía ben, pero ninguén podería nin sequera sospeitar que quería probar insulina. Todos os analxésicos e medicamentos recetados estaban bloqueados, pero a idea de ocultar insulina ao seu fillo nin sequera entrou na mente da muller.
Despois de moitos anos de negación e mentiras (e un mes pasado nun centro de rehabilitación), o fillo finalmente díxolle a súa nai a verdade. El sabía que se "borrachera" cunha gota de azucre no sangue, polo que intentou ter un efecto semellante inxectándose insulina. Descoñecendo as instrucións de dosificación, encheu a xeringa ata a metade e xa quería darse unha inxección. Pero, afortunadamente, sacou a agulla da man a tempo, sen facer unha inxección por mor de sensación de dor e susto.
O fillo sabía que a nai fai ao redor de 5-6 inxeccións de insulina ao día para manterse sa. Pero el non se deu conta de que unha persoa sen diabetes ten un gran risco de inxectar insulina.
Cales son os riscos de administrar insulina a unha persoa sa?
As persoas con diabetes tipo 1 necesitan inxeccións regulares de insulina, xa que o seu páncreas xa non produce o suficiente desta hormona para controlar o azucre no sangue dentro do alcance obxectivo. Polo tanto, se unha persoa sa inxecta insulina, é probable que experimente hipoglucemia. A falta dun tratamento adecuado, un azucre no sangue moi baixo pode provocar perda de consciencia, o desenvolvemento de convulsións ou coma hipoglucémico. Ás veces ata a morte pode ocorrer.
É importante notar que non só os adolescentes que loitan co experimento de drogodependencia coa insulina. Hai casos en que as adolescentes con diabetes rexeitan a insulina para controlar o seu peso. Os atletas tamén usan insulina para aumentar a masa muscular, a miúdo en combinación con esteroides anabolizantes.

Que podes facer para evitar isto?
Fale cos teus fillos sobre a insulina.Asegúrese de que entendan o fácil que é matar a unha persoa sen diabetes. Os diabéticos están sometidos a un adestramento especial no uso de insulina, e incluso despois cometen erros relacionados coa súa dosificación. Tamén é importante explicar que a insulina non posúe as propiedades de substancias estupefacientes.
Aquí tes dous puntos clave para coñecer a insulina:
- A insulina é un medicamento para salvar vidas para os diabéticos. Prescríbese en pequenas doses, individualmente para cada persoa. A insulina reduce a glicosa no sangue e, se se usa de forma inadecuada, incluso unha pequena dose pode causar hipoglucemia, que pode ser fatal para os humanos.
- A insulina non trae euforia, semellante aos estupefacientes. Cómpre salientar que, aínda que os síntomas da hipoglucemia poden imitar os signos de intoxicación, non hai absolutamente ningunha sensación de euforia - ao contrario, unha persoa séntese horrible.
Independentemente da causa do abuso de insulina, o principal perigo deste fenómeno é a hipoglucemia. Este perigo, combinado coa probabilidade de que unha persoa tome insulina en segredo de amigos e familiares, aumenta aínda máis a necesidade e importancia de ter unha conversa aberta e informativa sobre todos os riscos asociados ao abuso.
Causas da sobredose
A insulina é usada principalmente por diabéticos, pero os seus moitos efectos úsanse noutros casos. Por exemplo, o efecto anabólico da insulina atopou aplicación na musculación.

As doses de insulina son seleccionadas individualmente baixo a supervisión dun médico. Neste caso, é necesario medir a glicosa no sangue, para dominar métodos de autocontrol da enfermidade.
Para unha persoa sa, a dose "inofensiva" do medicamento é de 2 a 4 UI. Os fisiculturismo achegan este importe a 20 UI por día. No tratamento da diabetes mellitus, a cantidade de medicamentos administrados ao día varía entre 20 e 50 unidades.
Unha sobredosis do medicamento pode producirse por varias razóns:

A sensibilidade á insulina aumenta no primeiro trimestre do embarazo fronte aos antecedentes de insuficiencia renal crónica con fígado graxo.
Cando se produce o exceso de insulina no corpo? Isto pode suceder se hai unha violación da produción de hormonas por parte do páncreas (por exemplo, con tumores).
Debe ter moito coidado co uso combinado de insulina e alcol. En principio, as bebidas alcohólicas non son recomendadas para pacientes con diabetes. Pero dado que as prohibicións dos médicos non impiden a todos, os médicos aconsellan respectar as seguintes regras para reducir o risco de efectos secundarios:
- antes de tomar alcol, a dose habitual de insulina debe reducirse,
- antes e despois de beber alcol, debes comer alimentos que conteñan hidratos de carbono lentos,
- dar preferencia ás bebidas alcohólicas lixeiras,
- ao beber alcohol forte ao día seguinte, é necesario axustar a dosificación de insulina, guiada por medicións de azucre no sangue.
A morte por sobredose de insulina prodúcese como resultado dun coma hipoglucémico. A dose do medicamento, que leva á morte, depende da tolerancia á insulina por cada organismo específico, do peso do paciente, de factores relacionados - o consumo de alimentos, alcol e así por diante. Para algúns, a introdución de xa 100 UI da droga será perigosa, para outros, as cifras oscilan entre 300 e 500 UI. Coñécense casos cando a xente sobreviviu incluso despois dunha inxección de insulina por valor de 3000 UI.
Síntomas do exceso de insulina
O exceso de insulina no sangue leva a unha diminución dos niveis de glicosa. Pódese falar de hipoglucemia cun indicador de menos de 3,3 mmol / L en sangue capilar. A taxa de desenvolvemento de síntomas depende do tipo de medicamento usado. Coa introdución de insulina rápida, os síntomas desenvólvense despois dun curto período de tempo, coa inxección de insulina lenta por un período máis longo.
Os síntomas do exceso de insulina no sangue son os seguintes.
Na primeira etapa, hai sensación de fame, debilidade xeral, dor de cabeza, palpitacións cardíacas.
A morte ocorre cunha diminución de todas as funcións: respiración, circulación sanguínea e ausencia de reflexos.
Sobredose crónica
Un exceso constante de insulina no tratamento da diabetes leva a unha sobredose crónica, que se acompaña da produción de hormonas que impiden a baixada dos niveis de azucre no sangue - adrenalina, corticoides, glucagón e chámase "síndrome de Somoji". Os signos de sobredosis crónica en pacientes con diabetes mellitus:
curso grave da enfermidade
A miúdo a hipoglucemia continúa oculta. O coñecido "fenómeno da madrugada". A hiperglucemia desenvólvese pola mañá, de 5 a 7 da mañá, o que se explica polo aumento da secreción de hormonas contrainsulares e un efecto debilitante da inxección de insulina nocturna. A síndrome de Somoji difire do fenómeno da madrugada en que durante o período de 2 a 4 horas desenvólvese unha hipoglucemia - o nivel de azucre baixa por baixo de 4 mmol / l, como resultado do cal o corpo pon en marcha mecanismos compensatorios. Como resultado, pola mañá o paciente ten unha hiperglicemia grave causada por unha sobredose de insulina nocturna.
Axuda cunha sobredose de insulina
 Que facer cunha sobredose de insulina? Primeiros auxilios ou autoajuda cos signos iniciais dun estado hipoglucémico consisten nas seguintes accións.
Que facer cunha sobredose de insulina? Primeiros auxilios ou autoajuda cos signos iniciais dun estado hipoglucémico consisten nas seguintes accións.
- Coma 50-100 gramos de pan branco.
- Se os síntomas non desaparecen despois de 3-5 minutos, come algúns doces ou 2-3 culleres de té de azucre.
- Se despois de 5 minutos persisten os síntomas, repita a inxestión de hidratos de carbono.
Co desenvolvemento de hipoglucemia grave (perda de consciencia, convulsións), o principal remedio para unha sobredose de insulina é a glicosa intravenosa. Realízase unha inxección dunha solución do 40% nunha cantidade de 30-50 ml, se despois de 10 minutos o paciente non recuperou a conciencia, repítese a infusión.
Que pasa cando inxecta insulina nunha persoa sa?
Se introduces insulina a unha persoa sa, entón isto equivalerá a que se inxectou algunha sustancia velenosa á persoa. No sangue, o volume da hormona aumenta bruscamente, o que leva a unha diminución da cantidade de glicosa e hipoglucemia. Esta condición supón un gran perigo para a saúde e a vida humana. Moi a miúdo, cun aumento da insulina no sangue, os pacientes caen en coma, e se non se lles proporcionou axuda puntualmente, un resultado fatal é posible. E todo isto ocorre só porque a hormona entrou no corpo dunha persoa que non a necesitaba.
Se a inxección foi dada a unha persoa sa que non padece diabete, terá unha serie de problemas de saúde:

- a presión arterial aumenta
- desenvólvese arritmia,
- tremendo nas extremidades
- xaquecas e debilidade xeral,
- unha persoa faise anormalmente agresiva
- hai sensación de fame no medio de náuseas constantes,
- a coordinación de todos os movementos é perturbada,
- as pupilas dilátanse moito.
Unha forte diminución da glicosa no sangue leva a amnesia, desmaio e coma hiperglicémica.
As persoas con diabetes deben ter sempre caramelo na man. No caso dunha forte diminución da glicosa, é necesario disolver os doces.
Cando a insulina pode administrarse a unha persoa sa
Ás veces, os médicos administran insulina a persoas absolutamente saudables baixo estrés grave, así como durante un esforzo físico excesivo, cando esta hormona simplemente non é suficiente no corpo. Neste caso, a hormona non só é posible, senón que tamén é necesaria, xa que a súa falta levará a coma hiperglicémico.
 Se a unha persoa sa se lle inxecta pouca insulina, a súa saúde non está en perigo. Unha diminución do indicador xeral de glicosa no sangue só levará a unha sensación de fame e leve debilidade. Pero en poucos casos, unha inxección de incluso unha pequena dose pode levar a hiperinsulismo, que se manifesta por tales síntomas:
Se a unha persoa sa se lle inxecta pouca insulina, a súa saúde non está en perigo. Unha diminución do indicador xeral de glicosa no sangue só levará a unha sensación de fame e leve debilidade. Pero en poucos casos, unha inxección de incluso unha pequena dose pode levar a hiperinsulismo, que se manifesta por tales síntomas:
- a pel queda claramente pálida
- a sudoración aumenta
- diminúe a concentración de atención
- o traballo do corazón perturba.
Ademais, o tremor aparece nas extremidades e prodúcese debilidade xeral nos músculos.
A unha persoa absolutamente sa pode administrarse insulina só segundo as indicacións do médico e baixo o seu control directo.
A dosificación letal de insulina
Hai que lembrar que a dose letal de insulina para unha persoa sa é de 100 pezas - esta é unha xeringa de insulina enteira. Pero en casos especiais, esta cantidade pode ser maior, todo depende do estado xeral da saúde humana e das súas características xenéticas. Hai casos nos que unha persoa segue a vivir, aínda que esta dosificación se supera 10-20 veces. Isto significa que unha persoa ten unha oportunidade de vida incluso cunha sobredose significativa de insulina. Unha coma desenvólvese nalgún lugar durante 3 horas, se neste momento para asegurar o fluxo de glicosa no sangue, a reacción cesa.
A dose de insulina para pacientes con diabetes mellite é calculada individualmente polo endocrinólogo, segundo os resultados das probas. Normalmente, os diabéticos son prescritos de 20 a 50 unidades da hormona.
Incluso o máis pequeno exceso da dosificación prescrita polo médico pode levar a coma.
A dose letal de insulina para diabéticos é superior a 50 unidades. Coa introdución deste volume do medicamento, desenvólvese unha crise hipoglucémica, que require coidados de urxencia.
Que pasa se inxecta regularmente insulina a unha persoa sa?
 Coa administración reiterada da hormona a unha persoa sa, prodúcense tumores de páncreas, enfermidades endocrinas e trastornos metabólicos. Polo tanto, a persoas saudables reciben este medicamento só segundo as indicacións do médico e só como emerxencia.
Coa administración reiterada da hormona a unha persoa sa, prodúcense tumores de páncreas, enfermidades endocrinas e trastornos metabólicos. Polo tanto, a persoas saudables reciben este medicamento só segundo as indicacións do médico e só como emerxencia.
E que pasa se bebe insulina
Se unha persoa sana bebe accidentalmente ou especialmente insulina, entón non pasará nada malo. Esta droga simplemente dixerirá o estómago sen consecuencias para a saúde. Isto explica o feito de que aínda non se inventaron medicamentos orais para diabéticos.
Fórmula química e estrutural
O efecto construtivo desta sustancia está asociado á súa estrutura molecular. Isto é o que provocou o interese dos científicos dende o comezo do descubrimento desta hormona. Xa que a fórmula química exacta desta sustancia sintetizada faría posible o seu illamento químicamente.
Por suposto, só unha fórmula química non é suficiente para describir a súa estrutura. Pero tamén é certo que a ciencia non permanece e hoxe xa se coñece a súa natureza química.E isto permítenos mellorar cada vez máis novos desenvolvemento de medicamentos dirixidos a curar a diabetes nos humanos.
A estrutura, a súa orixe química inclúe aminoácidos e é unha especie de hormona péptida. A súa estrutura molecular ten dúas cadeas polipéptidas, cuxa formación implica residuos de aminoácidos, cuxo número total de 51. Estas cadeas están conectadas por pontes disulfuro definidas condicionalmente como "A" e "B". O grupo "A" ten 21 residuos de aminoácidos, "B" 30.
A propia estrutura e eficacia de diferentes especies biolóxicas é diferente entre si. Nos humanos, esta estrutura ten unha reminiscencia máis non da que se forma no corpo do mono, senón da que está disposta no porco. As diferenzas entre as estruturas de porcos e humanos só están nun único residuo de aminoácidos, que está situado na cadea B. A seguinte especie biolóxica que é similar en estrutura é un touro, cunha diferenza estrutural en tres residuos de aminoácidos. Nos mamíferos, as moléculas desta sustancia difiren aínda máis polos residuos de aminoácidos.
Funcións e o que afecta a hormona
Ao comer proteínas, a insulina, sendo unha hormona péptida, non é dixerida como ningunha outra no intestino, pero desempeña moitas funcións. Entón, o que fai esta sustancia, principalmente a insulina, desempeña un papel na redución da concentración de glicosa no sangue. Así como aumentar a permeabilidade das membranas celulares para a glicosa.
Aínda que realiza insulina e outras funcións igualmente importantes no corpo:
- Estimula a aparición no fígado e na estrutura muscular do glicóxeno, unha forma de conservación da glicosa nas células animais,
- Aumenta a síntese de glicóxeno,
- Reduce algunha actividade enzimática que descompón graxas e glicóxenos,
- Permite á insulina aumentar a síntese de proteínas e graxas,
- Controla outros sistemas humanos e afecta a absorción adecuada de aminoácidos por células,
- Suprime a aparición de corpos cetonas,
- Suprime a rotura de lípidos.
A insulina é unha hormona que regula o metabolismo dos carbohidratos no corpo humano. O seu papel como sustancia proteica no torrente sanguíneo é baixar o azucre no sangue.
O fracaso da secreción de insulina no corpo humano, causado pola ruptura das células beta, adoita levar á deficiencia completa de insulina e ao diagnóstico da diabetes tipo 1. A violación da interacción desta sustancia no tecido leva ao desenvolvemento de diabetes mellitus tipo 2.
A que cheira esta substancia? Un síntoma da diabetes, que, en primeiro lugar, chama a atención é o cheiro a acetona da boca. Debido á insuficiencia da hormona descrita, a glicosa non penetra nas células. En conexión co que as células comezan unha auténtica fame. E a glicosa acumulada procede á formación de corpos cetonas, en relación co que aumenta o cheiro a acetona da pel e da orina. Polo tanto, cando apareza un cheiro, debes consultar inmediatamente a un médico.
A identificación e produción desta sustancia no século XX, baixo a forma dun medicamento para diabéticos, deu a moita xente a oportunidade non só de prolongar a vida con tal enfermidade, senón tamén de gozala plenamente.
Formación de hormonas no corpo
Só as células "B" son as responsables da produción desta sustancia no corpo humano. A hormona insulina regula o azucre e actúa sobre os procesos de graxa. Con unha violación destes procesos, a diabetes comeza a desenvolverse. A este respecto, as mentes dos científicos están enfrontadas a unha tarefa en campos como a medicina, a bioquímica, a bioloxía e a enxeñaría xenética para comprender todos os matices da biosíntese e a acción da insulina sobre o corpo para controlar máis estes procesos.
Entón, cales son as células "B" responsables da produción de insulina en dúas categorías, unha delas antiga e a outra avanzada, nova. No primeiro caso, fórmase proinsulina - non está activa e non realiza funcións hormonais.A cantidade desta sustancia determínase nun 5% e o papel que xoga no corpo aínda non está completamente claro.
A hormona insulina é secretada polas células "B" nun principio, como a hormona descrita anteriormente, coa única diferenza de que vai ao complexo Golgi, onde é procesado posteriormente. Dentro deste compoñente celular, deseñado para a síntese e acumulación de diversas substancias por encimas, sepárase o péptido C.
E logo, como resultado, fórmase insulina e a súa acumulación, envase para unha mellor conservación en recipientes secretores. Entón, se hai unha necesidade de insulina no corpo, que está asociada a un aumento da glicosa, as células "B" liberan rapidamente esta hormona no sangue.
Así o corpo humano forma a hormona descrita.
A necesidade e o papel da hormona descrita
Por que necesitamos insulina no corpo humano, por que e que papel xoga nesa substancia? O corpo humano para un traballo correcto e normal sempre suxire que para cada unha das súas células é necesario nun momento determinado:
- Saturado con osíxeno
- Os nutrientes que necesita,
- Glicosa.
Así se apoia a súa actividade vital.
E a glicosa baixo a forma dunha certa fonte de enerxía é producida polo fígado e, entrando no corpo cos alimentos, necesita axuda para entrar no sangue a todas as células. Neste proceso, a insulina para a entrada de glicosa nas células xoga un papel no corpo humano como vehículo, proporcionando así unha función de transporte.
E, por suposto, a falta desta sustancia é literalmente fatal para o corpo e as súas células, pero un exceso pode causar enfermidades como a diabetes tipo 2, a obesidade, alterar o funcionamento do corazón, os vasos sanguíneos e incluso levar ao desenvolvemento do cancro.
En relación co anterior, débese comprobar o nivel de insulina nunha persoa con diabetes coa maior frecuencia posible, pasar probas e buscar axuda médica.
Produción e compoñentes
A insulina natural fórmase no páncreas. O medicamento descrito neste artigo, ao ser un medicamento vital, supuxo unha verdadeira revolución entre as persoas que sofren e padecen diabetes.
Entón, que é e como se produce a insulina nos productos farmacéuticos?
Os preparados de insulina para diabéticos difiren entre si:
- Nun grao ou outro,
- Orixe (ás veces insulina - bovina, porcina, humana),
- Componentes menores
- Concentración
- solución de pH
- Posibilidade de mesturar medicamentos (acción curta e prolongada).
A introdución de insulina realízase con xeringas especiais, cuxa calibración está representada polo seguinte proceso: ao tomar 0,5 ml do medicamento cunha xeringa, o paciente toma 20 unidades, 0,35 ml equivale a 10 unidades e así sucesivamente.
En que consiste esta droga? Todo depende de como o consigas. É dos seguintes tipos:
- Unha droga de orixe animal,
- Biosintético
- Enxeñaría xenética,
- Deseñado xeneticamente,
- Sintético.
A hormona porcina máis usada. Pero tal composición de insulina, que era completamente diferente ás hormonas naturais, non tivo un resultado efectivo absoluto. A este respecto, o verdadeiro éxito e efecto no tratamento da diabetes converteuse no mecanismo recombinante de acción da insulina, cuxas propiedades están satisfeitas case ao 100% para as persoas con diabetes e de diferentes categorías de idade.
Así, a acción da insulina recombinante deu unha boa oportunidade aos diabéticos de ter unha vida normal e plena.
Ao facer clic no botón "Enviar", acepta os termos da política de privacidade e dás o teu consentimento para o tratamento de datos persoais nos termos e para os fins especificados nela.
Por que a insulina é perigosa?
A insulina non é só unha hormona producida polo páncreas, senón tamén unha droga indispensable para a diabetes. E os propios diabéticos preocúpanse se a insulina é prexudicial e se se pode evitar.Para comezar, paga a pena determinar o tipo de enfermidade, porque coa diabetes tipo 1 é imposible sen insulina e co tipo 2 está permitido, pero nunha cantidade limitada. Ademais, o exceso de insulina tamén ten as súas características negativas.
Os beneficios da insulina
Na diabetes mellitus, o sistema endocrino non é capaz de producir a cantidade requirida de insulina, a hormona necesaria para o metabolismo normal, que é o responsable do equilibrio enerxético. É producido polo páncreas e estimula a produción de alimentos. O corpo necesita insulina polo que asegura o seu normal funcionamento. Os beneficios da hormona maniféstanse no seguinte:
- aporta células de glicosa para que non se instalen nos vasos sanguíneos e regule o seu nivel,
- responsable do rendemento das proteínas,
- fortalece os músculos e evita a súa destrución,
- transporta aminoácidos ao tecido muscular,
- acelera a entrada ás células de potasio e magnesio.
As inxeccións de insulina na diabetes tipo 1 son vitais e na diabetes tipo 2 evitan o desenvolvemento de complicacións na vista, nos riles e no corazón.
Efectos no corpo humano
Paga a pena ter en conta que coa diabetes tipo 1 non se produce insulina ou se sintetiza moi pouco. Polo tanto, as inxeccións son vitais. Co tipo 2, prodúcese a hormona, pero non é suficiente para asegurar a absorción de glicosa en grandes cantidades debido á débil sensibilidade das células. Neste caso, as inxeccións non son especialmente necesarias, pero o diabético debe vixiar máis estritamente a nutrición. Os diabéticos deben prepararse para que a hormona teña un efecto no metabolismo das graxas, especialmente no exceso. Baixo a súa influencia, estimúlase a produción de sebo e na graxa subcutánea estimúlase a súa deposición. É difícil alimentar este tipo de obesidade. Ademais, a graxa deposítase no fígado, o que provoca hepatose. A afección está chea de insuficiencia hepática, a formación de pedras de colesterol, que interrompen a saída da bilis.
Dano á insulina
O efecto negativo da insulina sobre o corpo implícase do seguinte xeito:
- A hormona non permite que a graxa natural se converta en enerxía, polo que esta última é retida no corpo.
- Baixo a influencia da hormona no fígado, mellórase a síntese de ácidos graxos, polo que se acumula graxa nas células do corpo.
- Bloques lipase: unha encima responsable da descomposición da graxa.
O exceso de graxa instálase nas paredes dos vasos sanguíneos, causando aterosclerose, hipertensión arterial e alteración da función renal. A aterosclerose tamén é perigosa para o desenvolvemento de enfermidades coronarias. A insulina pode provocar reaccións adversas en forma de:
- retención de fluídos no corpo,
- problemas de visión
- hipoglucemia (forte caída de azucre),
- lipodistrofia.
A insulina pode reducir moito a glicosa e provocar hipoglucemia.
Considérase dano lipodistrófico o resultado dun uso prolongado de inxeccións de insulina. As funcións do corpo non sofren, pero obsérvase un defecto cosmético. E aquí, a hipoglucemia é o efecto secundario máis perigoso, xa que a hormona pode reducir a glicosa tanto que o paciente pode perder o coñecemento ou caer en coma. Este efecto pode previrse seguindo as recomendacións do médico, en particular, administrando a hormona media hora antes da comida.
Como axudar cunha sobredose
Se despois dunha inxección de insulina comezaron a aparecer síntomas dunha sobredosis a unha persoa sa ou a un paciente con diabetes, debes darlle inmediatamente primeiros auxilios.
- Para aumentar o equilibrio de hidratos de carbono no corpo, a unha persoa déixase comer unha porción de pan branco, só 100 gramos son suficientes.
- Se o ataque dura máis de 5 minutos, recoméndase comer un par de cucharaditas de azucre ou un par de caramelos.
- Se despois de comer pan e azucre a afección non se estabilizou, estes produtos consúmense na mesma cantidade.
Periodicamente ocorre unha sobredose con todas as persoas dependentes da insulina.Pero aquí é importante axudar no tempo, xa que con sobredosis frecuentes, pode desenvolverse unha cetoacidosis aguda, que requirirá o uso de medicamentos fortes. Neste caso, o estado do paciente empeora moito.
É posible rexeitar as inxeccións de insulina?
Dicíase que a diabetes tipo 1 non pode prescindir de inxeccións e que o tipo non dependente da insulina usa a hormona como medida temporal. O organismo pode afrontar as súas funcións de forma independente, polo que pode rexeitar as inxeccións. Non obstante, hai condicións que obrigan a usar insulinoterapia:
Con base nas propiedades beneficiosas e negativas da hormona, o seu uso en forma de inxeccións é obvio, e algúns diabéticos non poden prescindir dela, mentres que outros poden sentirse incómodos. A pesar dos efectos secundarios despois da administración, pódense eliminar de xeito independente. Por exemplo, para evitar o exceso de peso, debes axustar a dieta.
A información proporciónase só a información xeral e non se pode usar para auto-medicamentos. Non auto-medicar, pode ser perigoso. Consulte sempre o seu médico. En caso de copia parcial ou completa de materiais do sitio, é necesaria unha ligazón activa a este.
O efecto da insulina no desenvolvemento da obesidade
A hormona insulina produce o páncreas como resposta a unha comida. Axuda ao corpo a usar a enerxía dos alimentos dirixindo nutrientes ás células. Cando o tracto dixestivo descompón os carbohidratos á glicosa, a insulina dirixe a glicosa aos sitios de almacenamento: glicóxeno muscular, glicóxeno no fígado e tecido adiposo.
Estou de acordo, sería estupendo que os músculos se alimentasen de hidratos de carbono, pero a insulina non lle importa onde dirixilos. As persoas esveltas poden beneficiarse diso - para estimular a súa produción despois do adestramento para construír músculos, pero as persoas con sobrepeso deberían a maior parte do tempo manter o nivel desta hormona anabolizante estable.
As funcións da insulina no corpo
Non teñas medo da insulina, porque ademais das súas funcións anabólicas (construír células musculares e graxas), evita a descomposición da proteína muscular, estimula a síntese de glicóxeno e asegura a entrega de aminoácidos aos músculos. A súa función principal é manter un nivel seguro de azucre no sangue.
Os problemas comezan cando a sensibilidade á insulina diminúe. Por exemplo, unha persoa come regularmente doces e engorda. Non se engorda por mor da insulina, senón por un exceso de calorías, pero no seu corpo a insulina está constantemente a un nivel elevado; constantemente se implica azucre no sangue, intentando baixala a un nivel seguro. A obesidade en si mesma crea unha carga para o corpo e cambia a composición lipídica do sangue, pero o aumento da secreción de insulina afecta ao páncreas de tal xeito que as súas células perden a sensibilidade ao mesmo. Así se desenvolve a diabetes tipo 2. Por suposto, isto non sucede nunha ou dúas semanas, pero se es obeso e se abusas dos doces está en risco.
O aumento da secreción de insulina bloquea a ruptura dos almacéns internos de graxa. Aínda que hai moito, non perderás peso. Tamén reduce o uso de graxa como fonte de enerxía, desviando o corpo a hidratos de carbono. Como se relaciona isto coa nutrición? Vexamos.
Niveis de insulina e nutrición
O corpo produce insulina en resposta á inxesta de alimentos. Hai tres conceptos que axudan a controlar o seu nivel: este é o índice glicémico (GI), a carga glicémica (GN) e o índice de insulina (AI).
O índice glicémico determina como aumenta o nivel de azucre no sangue despois de comer alimentos con hidratos de carbono. Canto maior sexa o índice, máis rápido aumenta o azucre e máis insulina produce o corpo.Os alimentos cun baixo IG están caracterizados por un maior contido en fibra (grans integrais, verduras e vexetais non amidónicos), e os produtos cunha alta IG son caracterizados por un baixo contido en fibra dietética (cereais procesados, patacas, doces). Así, no arroz branco, o IG é 90 e no pardo - 45. Durante o tratamento térmico, a fibra dietética destrúese, o que aumenta o IG do produto. Por exemplo, a IG de cenorias crúas é de 35, e fervida - 85.
A carga glicémica permítelle descubrir como afectará ao corpo unha parte específica de carbohidratos. Científicos de Harvard descubriron que canto maior sexa a porción de hidratos de carbono, maior é o aumento da insulina. Polo tanto, ao planificar as comidas, debes controlar racións.
Para calcular a carga, úsase a fórmula:
(Produto GI / 100) x contido en carbohidratos por porción.
GN baixo - ata 11, medio - de 11 a 19, alto - de 20.
Por exemplo, unha porción estándar de fariña de avea 50 g contén 32,7 carbohidratos. A fariña de avea é de 40 anos.
(40/100) x 32,7 = 13,08 - GN medio.
Do mesmo xeito, calculamos unha porción de xeado de xeado 65 g. O índice glicémico de xeado 60, unha porción 65 g, carbohidratos por porción 13,5.
(60/100) x 13,5 = 8,1 - GN baixo.
E se para o cálculo tomamos unha dobre porción de 130 g, entón obtemos 17,5 - preto do alto GN.
O índice de insulina mostra como aumenta esta hormona en resposta a comer alimentos proteicos. A IA máis alta para ovos, queixo, tenreira, peixe e feixón. Pero recorda que esta hormona está implicada tanto no transporte de hidratos de carbono como no transporte de aminoácidos. Polo tanto, este parámetro debe telo en conta polas persoas con diabetes. Polo demais, é menos importante.
Que conclusións podemos extraer disto?
Os produtos cun baixo índice glicémico non só reducirán a secreción de insulina, senón que tamén proporcionarán unha sensación de saciedade a longo prazo debido ao contido de fibra. Estes alimentos deben ser a base dunha dieta para a perda de peso.
A limpeza de fibras e o tratamento térmico aumentan a IG dos alimentos cando a fibra na dieta e a presenza de graxa frean a absorción dos alimentos. Canto máis lenta sexa a absorción, menor será o aumento do azucre no sangue e menos produción de insulina. Intente comer proteínas e hidratos de carbono xuntos, non evite as verduras e non teñas medo das graxas.
É importante controlar porcións. Canto maior sexa a porción, maior é a carga no páncreas e máis cantidade de insulina segrega o corpo. Neste caso, a nutrición fraccionada pode axudar. Comer de forma fraccionada, evitarás unha elevada carga glicémica e estouridos hormonais.
Un exceso de calquera alimento leva á obesidade e a obesidade adoita causar diabetes. Debes crear un déficit de calorías na túa dieta, equilibrar a dieta e controlar a calidade e a cantidade de hidratos de carbono que hai nela. As persoas con mala sensibilidade á insulina deben consumir menos hidratos de carbono, pero máis proteínas e graxas como parte do seu contido calórico.
Pode determinar a súa sensibilidade subxectivamente. Se despois dunha gran porción de hidratos de carbono séntese vigoroso e enérxico, o seu corpo normalmente produce insulina. Se estás canso e con fame despois dunha hora, entón aumenta a secreción: debes prestar máis atención á dieta.
A deficiencia de calorías, a nutrición fraccionada, a elección de alimentos con baixo IG, control das porcións e carbohidratos axudarán a manter os niveis de insulina estables e a perder peso máis rápido. Non obstante, se hai sospeita de diabete, debes consultar inmediatamente a un médico.
Está prohibida a copia deste artigo total ou parcialmente.
Que é a insulina nociva para a saúde e o corpo con diabetes?
A insulina é unha hormona producida no páncreas. Participa en varios enlaces metabólicos e é o responsable de manter o equilibrio enerxético no corpo.
Con falta de produción, a diabetes tipo 1 desenvólvese e, se non comeza a inxectar insulina, unha persoa afronta a morte.Na diabetes tipo 2, a produción de insulina pode ser normal e incluso elevada, pero o tecido non a percibe. Nestes casos, a insulina é prexudicial, non se indica a súa administración e é mesmo perigosa.
O exceso de insulina no sangue pode provocar o desenvolvemento da chamada síndrome metabólica: obesidade, presión alta, exceso de colesterol, graxas e glicosa no sangue. Os mesmos trastornos poden acompañar a administración de insulina sen indicios, por exemplo, para o crecemento muscular en atletas.
Calidades útiles da insulina
A liberación de insulina prodúcese cando a glicosa entra no torrente sanguíneo, polo que cada comida é un estimulante da liberación desta hormona.
Normalmente, asegura a entrega de nutrientes ás células, o que proporciona condicións para a súa existencia.
No corpo, a insulina realiza unha serie de funcións que aseguran a actividade vital. Os beneficios da insulina no corpo maniféstanse en tales accións:
- Reduce o nivel de glicosa no sangue e aumenta a súa absorción por parte das células.
- Aumenta o crecemento do tecido muscular estimulando a produción de proteínas nas células.
- Prevén a rotura muscular.
- Transporta aminoácidos ao tecido muscular.
- Acelera o fluxo de potasio, magnesio e fosfato cara ás células.
- Estimula a síntese de glicóxeno no fígado.
O efecto da insulina no metabolismo das graxas
O dano máis estudado da insulina no desenvolvemento de trastornos do metabolismo das graxas. Leva ao desenvolvemento da obesidade, na que o peso redúcese con gran dificultade.
A deposición de graxa no fígado leva a hepatose graxa - a acumulación de graxa dentro da célula do fígado con posterior substitución por tecido conectivo e o desenvolvemento de insuficiencia hepática. As pedras de colesterol fórmanse na vesícula biliar, o que orixina unha violación da saída da bilis.
A deposición de graxa na graxa subcutánea forma un tipo especial de obesidade: a deposición de graxa predominante no abdome. Este tipo de obesidade caracterízase por unha baixa sensibilidade á dieta. Baixo a influencia da insulina, estimúlase a produción de sebo, os poros do rostro amplíanse, desenvólvese o acne.
O mecanismo de acción negativa nestes casos ponse en marcha en varias direccións:
- A encima lipasa está bloqueada, que descompón a graxa.
- A insulina non permite que a graxa se transforme en enerxía, xa que contribúe á combustión da glicosa. Restos de graxa en forma acumulada.
- No fígado, baixo a influencia da insulina, mellórase a síntese de ácidos graxos, o que conduce á deposición de graxa nas células do fígado.
- Baixo a súa acción, a penetración de glicosa nas células de graxa aumenta.
- A insulina promove a síntese de colesterol e inhibe a súa descomposición por ácidos biliares.
Como resultado destas reaccións bioquímicas no sangue, o contido de graxa de alta densidade aumenta e deposítanse nas paredes das arterias. Aterosclerose desenvólvese. Ademais, a insulina contribúe a estreitar o lumen dos vasos sanguíneos, estimulando o crecemento do tecido muscular na parede vascular. Tamén evita a destrución de coágulos de sangue que obstruen o vaso.
Coa aterosclerose, a enfermidade coronaria avanza, o tecido cerebral está afectado co desenvolvemento de ictus, a hipertensión arterial prodúcese e a función renal está afectada.
Os efectos do aumento da insulina no sangue
A insulina é un estimulante do crecemento dos tecidos, causando unha división celular acelerada. Cunha diminución da sensibilidade á insulina, o risco de tumores de mama aumenta, mentres que un dos factores de risco son os trastornos concomitantes en forma de diabetes tipo 2 e graxa alta no sangue e, como xa sabes, a obesidade e a diabetes van sempre xuntas.
Ademais, a insulina é a responsable da retención de magnesio dentro das células. O magnesio ten a propiedade de relaxar a parede vascular. En caso de violación da sensibilidade á insulina, o magnesio comeza a excretarse do corpo e o sodio, pola contra, retrasase, o que provoca un estreitamento dos vasos sanguíneos.
Está demostrado o papel da insulina no desenvolvemento de varias enfermidades, mentres que, non sendo a súa causa, crea condicións favorables para a progresión:
- Hipertensión arterial.
- Enfermidades oncolóxicas.
- Procesos inflamatorios crónicos.
- Enfermidade de Alzheimer.
- Miopía.
- A hipertensión arterial desenvólvese debido á acción da insulina sobre os riles e o sistema nervioso. Normalmente, baixo a acción da insulina, prodúcese vasodilatación, pero en condicións de perda de sensibilidade, o departamento simpático do sistema nervioso actívase e os vasos estreitan, o que leva a unha presión arterial alta.
- A insulina estimula a produción de factores inflamatorios - enzimas que apoian os procesos inflamatorios e inhiben a síntese da hormona adiponectina, que ten un efecto antiinflamatorio.
- Hai estudos que demostran o papel da insulina no desenvolvemento da enfermidade de Alzheimer. Segundo unha teoría, unha proteína especial sintetízase no corpo que protexe as células cerebrais da deposición de tecido amiloide. Esta sustancia é a amiloide, que fai que as células do cerebro perdan as súas funcións.
A mesma proteína protectora controla o nivel de insulina no sangue. Polo tanto, cun aumento dos niveis de insulina, gastan todas as forzas na súa diminución e o cerebro queda sen protección.
As altas concentracións de insulina no sangue provocan unha alargación do globo ocular, o que reduce a posibilidade dun foco normal.
Ademais, houbo unha progresiva frecuente de miopía na diabetes mellitus tipo 2 e na obesidade.
Como aumentar a sensibilidade dos tecidos á insulina
Para evitar o desenvolvemento da síndrome metabólica, hai que observar as seguintes recomendacións:
- Restrición alimentaria de alimentos ricos en colesterol (carne graxa, comidas, lardo, comida rápida).
- Reducindo a inxestión de hidratos de carbono sinxelos debido á eliminación completa de azucre da súa dieta.
- A dieta debe ser equilibrada, xa que a produción de insulina é estimulada non só por hidratos de carbono, senón tamén por proteínas.
- O cumprimento da dieta e a ausencia de lanches frecuentes, especialmente cos alimentos azucrados.
- A última comida debe ser 4 horas antes de durmir, xa que a cea tardía provoca liberación de insulina e danos en forma de deposición de graxa.
- Con aumento do peso corporal, mantendo os días de xexún e xaxún a curto prazo (só baixo a supervisión dun médico).
- Introdución á dieta de alimentos con suficiente contido en fibra.
- Actividade física obrigatoria en forma de paseos diarios ou exercicios terapéuticos.
- A introdución de preparados de insulina só pode ser a falta da súa produción - coa diabetes mellitus tipo 1, no resto de casos isto leva ao desenvolvemento de enfermidades metabólicas.
- Coa terapia con insulina, o control constante dos niveis de glicosa é importante para evitar a sobredose.
Hai moitos mitos arredor da insulina: no vídeo neste artigo serán refutados con éxito.
A produción de insulina no corpo
O páncreas é o responsable da produción de insulina, para iso ten células beta especiais. No corpo humano, esta hormona regula o metabolismo dos carbohidratos e, polo tanto, a súa secreción é vital. Como vai isto? O proceso de produción de insulina é de varias etapas:
- O páncreas produce primeiro preproinsulina (un precursor da insulina).
- Ao mesmo tempo, prodúcese un péptido sinal (L-péptido), cuxa tarefa é axudar á preproinsulina a entrar na célula beta e converterse en proinsulina.
- Ademais, a proinsulina permanece na estrutura especial da célula beta - o complexo Golgi, onde madura durante moito tempo. Nesta fase, a proinsulina é dividida en péptido C e insulina.
- A insulina producida reacciona cos ións de cinc e nesta forma permanece dentro das células beta. Para que entre no sangue, a glicosa debe ter unha alta concentración. O glucagón é o responsable da inhibición da secreción de insulina: é producido por células alfa pancreáticas.
Para que serve a insulina?
A tarefa máis importante da insulina é regular o metabolismo dos carbohidratos actuando sobre os tecidos dependentes da insulina do corpo.Como vai isto? A insulina entra en contacto co receptor da membrana celular (membrana) e isto inicia o traballo dos encimas necesarios. O resultado é a activación da proteína quinase C, que participa no metabolismo dentro da célula.
O corpo necesita insulina para manter constantes os niveis de azucre no sangue. Isto conséguese debido ao feito de que a hormona:
- Axuda a mellorar a absorción de glicosa nos tecidos.
- Reduce a actividade da produción de glicosa no fígado.
- Inicia o traballo de encimas responsables da descomposición do azucre no sangue.
- Acelera a transición do exceso de glicosa ao glicóxeno.
O nivel de insulina no sangue afecta tamén a outros procesos corporais:
- A asimilación de aminoácidos, potasio, fósforo e magnesio por células.
- A conversión de glicosa no fígado e as células graxas en triglicéridos.
- Produción de ácidos graxos.
- Reproducción adecuada do ADN.
- Supresión da descomposición de proteínas.
- Diminución da cantidade de ácidos graxos que entran no torrente sanguíneo.
Insulina e glicosa no sangue
Como se regula a glicosa no sangue pola insulina? Nunha persoa que non ten diabetes, o azucre no sangue segue sendo o mesmo, aínda que non leva moito tempo sen comer, xa que o páncreas produce insulina nun segundo plano. Despois de comer, os produtos carbohidratos descomponse en moléculas de glicosa na boca e entran no torrente sanguíneo. Os niveis de glucosa aumentan e o páncreas libera insulina acumulada ao sangue, normalizando a cantidade de azucre no sangue: esta é a primeira fase da resposta á insulina.
A continuación, o ferro produce de novo unha hormona a cambio do gastado e envía lentamente novas porcións á ruptura de azucres absorbidos no intestino, a segunda fase da resposta. O exceso de glicosa non utilizado convértese parcialmente en glicóxeno e almacénase no fígado e nos músculos e convértese parcialmente en graxas.
Cando pasa algo de tempo despois de comer, a cantidade de glicosa no sangue diminúe e libérase glucagón. Debido a isto, o glicóxeno acumulado no fígado e os músculos descomponse en glicosa e o nivel de azucre no sangue faise normal. O fígado e os músculos que quedan sen subministración de glicóxeno reciben unha nova parte del na próxima comida.
Insulina no sangue
Os niveis de insulina no sangue mostran como o corpo procesa a glicosa. A norma de insulina nunha persoa sa é de 3 a 28 μU / ml. Pero se se combina un alto azucre con alta insulina, isto pode significar que as células dos tecidos son resistentes (insensibles) á hormona que produce ferro en cantidades normais. Glicosa en sangue alta e baixa insulina indica que o corpo carece da hormona producida e que o azucre no sangue non ten tempo para descompoñerse.
Nivel elevado
Ás veces a xente cre erróneamente que o aumento da produción de insulina é un signo favorable: na súa opinión, neste caso está asegurado contra a hiperglicemia. Pero de feito, a liberación excesiva da hormona non é beneficiosa. Por que ocorre?
Ás veces ten a culpa dun tumor ou hiperplasia do páncreas, enfermidades do fígado, riles e glándulas suprarrenais. Pero a maioría das veces, o aumento da produción de insulina prodúcese na diabetes tipo 2, cando a hormona se produce en cantidades normais e as células do tecido "non o ven" - hai resistencia á insulina. O corpo segue segregando a hormona e incluso aumenta a súa cantidade, en balde intentando entregar carbohidratos ás células. Polo tanto, con diabetes tipo 2, o nivel de insulina no sangue está constantemente por encima do normal.
A razón pola que a célula deixa de absorber insulina, os científicos consideran a xenética: a natureza proporciona que a resistencia á insulina axuda ao corpo a sobrevivir á fame, o que fai posible acumular graxa en bos momentos. Para a sociedade moderna dos países desenvolvidos, a fame non foi relevante durante moito tempo, pero o organismo, por costume, dá un sinal para comer máis. A acumulación de graxa deposítase nos lados e a obesidade convértese no mecanismo desencadeante de trastornos metabólicos no corpo.
Nivel baixo
A diminución da insulina pode indicar diabete tipo 1, cando a falta de hormona leva a un uso incompleto de glicosa. Os síntomas da enfermidade son:
- Orinación rápida.
- Forte sede constante.
- Hiperglicemia: a glicosa está no sangue, pero por falta de insulina non é capaz de atravesar a membrana celular.
Un endocrinólogo debería tratar as causas dunha diminución ou aumento da produción de insulina; hai que poñerse en contacto con el para facer análises de sangue.
Os principais motivos para reducir a produción de insulina son:
- Nutrición inadecuada, cando unha persoa prefire alimentos graxos, hidratos de carbono e con altas calorías. Polo tanto, a insulina que produce o páncreas non é suficiente para descompoñer os hidratos de carbono que entran. A produción da hormona está aumentando e as células beta responsables dela están esgotadas.
- Alimentación crónica.
- O estrés e a falta de sono inhiben a produción de insulina.
- Deterioración da inmunidade como consecuencia de enfermidades crónicas e como consecuencia de infeccións pasadas.
- Hipodinamia: debido a un estilo de vida sedentario, a glicosa aumenta ea cantidade de insulina producida polo corpo diminúe.
Por que comecei a escribir este artigo e quen ou que me dá o dereito a facelo? A diabetes tipo 1 atrapouse a finais dos 80 do século pasado, e coñezo de primeira man. Durante case 30 anos de enfermidade, experimentei os efectos dun gran número de drogas e pasou por moitos procedementos médicos diferentes. Despois de ter descuberto toda a súa inutilidade e mesmo dano e ter unha vasta experiencia, así como un desexo de comprender a pregunta, por que cun tratamento aparentemente completamente inofensivo hai tantas complicacións diferentes? A resposta dos médicos a esta pregunta de que "é culpa do só azucre" nunca me adecuou, porque para el non hai case ningunha xustificación científica que a opinión xeralmente aceptada. Máis precisamente, quedei satisfeito con esta resposta sinxela ata que eu mesmo comecei a comprender esta difícil pregunta. E aquí agardaba moitas sorpresas desagradables.

Despois de examinar unha enorme cantidade de fontes documentais, analizalas e comparalas coas complicacións que teño hoxe, vin á firme crenza de que a verdadeira causa de case todas as complicacións na diabetes son medicamentos que parecen aliviar o sufrimento do paciente. De feito, temos unha imaxe completamente diferente! Pasado un tempo recollendo e resumindo datos de fontes oficiais abertas, puiden amosar razoablemente toda a destructividade das drogas usadas para a diabetes. E, o máis importante, conseguín atopar probas convincentes do meu "sedicioso" pensamento de que a causa de todas as complicacións principais desta enfermidade non é máis que a propia preparación da insulina.
Neste artigo intentei probar convincentemente esta afirmación, baseada en feitos reais, e non en ficcións e suposicións ociosas. Lea e xulgar por si mesmo.
A diabetes leva moitos problemas?
Facía tempo que decidín e finalmente decidín escribir este artigo, porque non hai máis forzas para calar e observar o descoñecemento e os delirios que prevalecen entre as persoas e os médicos en materia de saúde e medicina. É triste ver como sofren as persoas enganadas, que non queren obrigarse a abrir os ollos e mirar ao mundo sen patróns e prexuízos, pasan polo menos un pouco do seu precioso tempo para facerse máis intelixentes e facer a vida e a vida dos seres queridos polo menos un pouco. mellor e máis seguro. En cambio, por costume, confiamos cegamente na nosa única vida e saúde na "ciencia médica", que durante centos de anos na súa existencia aínda non descubriu as causas das enfermidades. Por non falar do seu tratamento. Pero ao mesmo tempo, teimudamente segue a repetir que ela "só ten razón" e "está a salvo".Que queda, entón, para a xente común? Non hai máis que crer cegamente nun "milagre" e que o médico será un "mago de contos de fadas" capaz de facer milagres.
Escribíronse moitos artigos e libros sobre esta enfermidade "insidiosa", rodáronse moitas películas e case todas chegaron á conclusión de que a diabetes non é curable en absoluto, e nin sequera debería pensar niso. Ofrécense diferentes métodos, dietas e conxuntos de exercicios físicos, e basicamente todo. Hai por suposto algúns métodos máis "alternativos" que son máis como un divorcio banal. Pouco se sabe sobre as causas da enfermidade, por non dicir que nada de nada. Por suposto, hai algúns presupostos e hipóteses que ninguén xustifica, pero este é todo un tema para unha conversa completamente diferente. E agora quero falar sobre como se produce esta enfermidade, como tratan de "tratala" e con que medios. E o máis importante, en que todo isto pode levar e inevitablemente leva posteriormente.
A enfermidade doce pode ocorrer a calquera idade. A diabetes mellitus máis perigosa débese a complicacións que se desenvolven, ao longo dos anos e moi rapidamente. No peor dos casos, a enfermidade pode ser fatal. Caen varios ataques de varios órganos e sistemas que se van desgastando como consecuencia de disturbios metabólicos. Aquí están as complicacións máis comúns e perigosas da diabetes:
- Danos en pequenas embarcacións, especialmente os ollos e riles. Isto pode levar a cegueira e, en consecuencia, a insuficiencia renal.
- Trastornos circulatorios nos pés. Posteriormente, isto leva á formación de úlceras nas pernas. As feridas non curan moito tempo, porque debido a perturbacións metabólicas, a rexeneración dos tecidos leva un tempo extremadamente longo. En casos graves, as áreas afectadas son eliminadas cirurxicamente - amputadas.
- Danos no tecido nervioso. O que provoca dor nas extremidades, unha sensación de adormecemento ou viceversa, diminúe o limiar de sensibilidade, o que leva a "neuropatía diabética".
- Aumento do colesterol, presión arterial e outros.
A día de hoxe, todo o tratamento da diabetes se reduce á dieta e á terapia coa insulina, deseñada para manter o azucre baixo. A única forma que ofrece este paciente coa medicina tradicional é a insulina, ou mellor o seu substituto artificial, que supostamente non aporta máis que beneficios. Crese que, grazas a este gran invento dos científicos, un paciente diabético é capaz de sobrevivir.
Pero é realmente así? Ninguén nunca cuestionou esta afirmación, que xa non é científica en si mesma. De feito, segundo eles din, calquera afirmación ten sempre o lado oposto da "moeda". A única cuestión é ser quen de escoller o correcto destes lados, ou determinar polo menos o de dous males. E para iso, é necesario estudar a cantidade máxima posible de información fiable, e poder analizala. E xa sobre a base desta análise imparcial para tirar as conclusións correctas.
Cal é unha solución de insulina e máis precisamente o seu análogo sintético, e por que subliño isto, quedará claro na narración posterior. Pero primeiro intentarei describir brevemente a enfermidade en si, a súa esencia, as causas e as consecuencias.
Diabetes: a esencia da enfermidade, causas e consecuencias.
A diabetes mellitus divídese en dous tipos:
Diabetes tipo 1 - dependente da insulina, na que o páncreas, por certas razóns, produce cada vez menos insulina, e logo, cando se inxecta unha persoa, as funcións das glándulas desaparecen e a produción de hormonas cesa completamente. Como resultado, o nivel de glicosa (azucre) no sangue aumenta e despois aparece na orina. Este tipo de enfermidade afecta principalmente a nenos e adolescentes.
Diabetes tipo 2 , (ou diabetes en adultos e anciáns) desenvólvese de forma diferente.Neste caso, o páncreas funciona normalmente, prodúcese insulina, pero en cantidade insuficiente ou a insulina non é de boa calidade - non é correcta na estrutura, polo tanto non pode participar plenamente no metabolismo ou, a sensibilidade das células a esta hormona está prexudicada ou tódolos xuntos. .
E entón os médicos prescriben comprimidos que reducen o azucre que simplemente non permiten que o azucre se absorba nos intestinos ou outros comprimidos que causen irritación adicional dos chamados "receptores de insulina", é dicir. aumenta o efecto da hormona sobre a célula. Polo menos, está escrito dunha forma ou outra nos directorios médicos.
Hai outras drogas que funcionan nun principio diferente, pero en todo caso están todas dirixidas a bloquear ou inhibir a produción de glicosa ou a absorberla no sangue, que de ningún xeito soluciona o problema, senón que o agudiza e só lle fai á persoa a ilusión de que todo está “en orde”. Como resultado, se absorbe menos azucre no sangue, o seu nivel baixa e o cerebro indica ao páncreas que reduce a cantidade de insulina, o que aumenta de novo o nivel de azucre (glicosa). O médico vese obrigado a prescribir unha dose aínda maior de comprimidos e o proceso repítese de novo. E, ao final, estas pílulas deixan de actuar en absoluto e o paciente transfírese ás inxeccións e non hai outro xeito.
Resulta que no primeiro e segundo dos casos chegamos ao mesmo resultado: o paciente está plantado nunha hormona artificial ou, mellor dito, a súa solución, e a persoa convértese nun escravo de toda a vida e, posteriormente, nunha persoa con discapacidade. Pero ao fin e ao cabo, non só a insulina é responsable do nivel de glicosa no sangue.
En primeiro lugar, o nivel de azucre no sangue regula o fígado. e isto debería sabelo todo o mundo que ensinou anatomía na escola. Cando hai moito azucre no sangue, o fígado transfire o seu exceso a un estado insoluble (glicóxeno), e almacénase ata o momento adecuado. Cando chega ese momento, o fígado volve colocar o glicóxeno nun estado soluble e arroxalo ao sangue, mantendo así o nivel de glicosa nunha cantidade óptima para o organismo dado. Polo tanto, o fígado está directamente implicado na regulación do azucre no sangue. A insulina é un mecanismo adicional para a descomposición das moléculas de glicosa e a súa absorción por células. Pero o fígado é o responsable de canto desta glicosa estará no sangue inicialmente!
Fígado e páncreas traballar por parellas e a interrupción dun destes órganos leva inevitablemente a un debilitamento das funcións do outro. Por iso, para un diagnóstico preciso hai que ter en conta este importante factor. É especialmente importante lembrar isto, co segundo tipo de enfermidade, que algúns médicos merecen, considérase unha síndrome, é dicir, unha condición temporal. A escoria e as toxinas (velenos) acumúlanse no corpo de cada persoa con idade, polo que as funcións do sistema de "limpeza" do corpo diminúen inevitablemente: os riles non filtran tan ben o sangue, o que aumenta aínda máis a carga no fígado, xa que este órgano, entre outras cousas, responde para a ruptura de velenos que entran no corpo con alimentos, drogas, debido a procesos inflamatorios. E, por suposto, con tales sobrecargas, as funcións hepáticas diminúen e pode chegar un momento en que o fígado xa non poida facer fronte ao procesamento de glicosa e o seu nivel comeza a aumentar gradualmente. Neste caso, incluso unha gran cantidade de insulina segregada polo páncreas non aforra, senón todo o contrario: prodúcese máis hormona que provoca unha sensación constante de fame, unha persoa come máis, entran máis hidratos de carbono.
Unha persoa aumenta, aumenta o azucre, o que carga aínda máis o fígado. Cando un aumento do azucre no sangue faise sustentable, a persoa é diagnosticada diabetes tipo 2 e o tratamento prescríbese en forma de medicamentos hipoglucémicos.
Considérase a norma que a cantidade de glicosa no sangue é de aproximadamente 5 mmol / l por estómago baleiro, pero en principio este indicador fluctúa constantemente e é individual para cada persoa. O nivel de glicosa cambia continuamente. Dependendo da hora do día, a cantidade e calidade dos alimentos e da auga, xa sexa unha persoa enferma ou sa, en repouso ou despois do exercicio, ben, etc. Certo, nun corpo saudable, o nivel de azucre está regulado por si só - automaticamente, en función da necesidade. Unha persoa enferma non ten ese mecanismo, ou é significativamente prexudicada, polo que un "diabético" non pode ter consistentes bos azucres por definición. Por exemplo: comiches algo - o azucre sobe, inxecta a insulina - o azucre diminúe, descansa todo o día - volve a subir, fixo exercicios ou funcionou físicamente - cae de novo, etcétera. Pola mañá un nivel de azucre, pola tarde outro, pola tarde o terceiro, pola noite o cuarto.
En xeral, absolutamente todo afecta ao nivel de azucre: esta é a hora do día e hora do ano, e o tempo, a idade e a actividade física ou a súa ausencia, se comiches ou non, e que comiches e cando e canto, te sentes ben ou enfermo ... O azucre "saltará" constantemente, porque agora está regulado manualmente, coa axuda de inxeccións de insulina. E non pode ser doutra forma pola falta de regulación natural! Esta é a complexidade da enfermidade, porque ten que controlar o nivel de azucre a si mesmo manualmente e, como vostede mesmo entende, é imposible substituír o mecanismo natural por ningún medio, mesmo o máis moderno. E a mesma "bomba de insulina" non pode fornecer o efecto desexado, senón que inxecta máis insulina e uniformemente, en comparación coa "pluma de xiringa", pero a dose e o medicamento seguen igual. E agora abordamos sen problemas o máis importante, é dicir, a preparación da insulina.
"Tratamento" da diabetes - que é a insulina?
A insulina hormonal natural é un mecanismo adicional para a absorción de glicosa pola célula. É dicir, converte a glicosa nun estado "dixerible" para que poida entrar nesta célula e é iso. A insulina non regula ningún nivel de azucre, senón que só axuda a asimilala.
Polo tanto, din que a insulina está implicada no metabolismo, pero a cantidade destas substancias, ou máis ben unha, azucre controla o fígado!
Cando o fígado está san e non está sobrecargado con varias toxinas e velenos, cando unha persoa é líder, non hai procesos inflamatorios no corpo e o sistema inmunitario está saudable cando os riles fan o seu traballo ben, é dicir, eliminan as toxinas e velenos fóra do corpo, entón todo está máis ou menos en orde. . Se non, a regulación da glicosa no sangue queda interrompida e o fígado, ao non poder manter o azucre, comeza a liberala no sangue en exceso.
Por suposto, o corpo pode aumentar a cantidade de insulina producida para neutralizar o exceso de azucre, o que, en xeral, sucede, pero isto só é unha medida temporal e non resolve nada fundamentalmente, xa que o fígado segue botando glicosa ao sangue en cantidades anormais. Como resultado, o azucre no sangue segue aumentando e cando se chega a un certo limiar, o azucre tamén aparece na orina. Unha persoa comeza a superar a sede, a debilidade, as ganas frecuentes ao váter e todo isto vai acompañado dunha rápida perda de peso.
Así, ou parece, está a desenvolver a diabetes tipo 2. Recoméndase ao paciente comprimidos que reducen o azucre que interfiren na absorción de azucre nos intestinos e conseguen así unha diminución do azucre no sangue. Unha decisión moi intelixente, non si?
Dado que o azucre deixa de ser absorbido no sangue, as células realmente comezan a morrer de fame - hai pouco azucre no sangue. A fame "azucre" especialmente prexudicial afecta ás células nerviosas. En principio, non precisan insulina e poden absorber azucre sen ela (independente da insulina), pero precisan glicosa máis que outras, debido á súa importancia primordial para o organismo, que require moita enerxía para xestionar, e o portador máis común e accesible desta enerxía é a glicosa. .
Pero volvendo ás pastillas. Coa súa axuda, conseguen unha diminución do azucre no sangue, impedindo que se absorba nos intestinos dos alimentos ou bloquee a produción do fígado.Como resultado disto, o páncreas comeza a producir menos insulina, debido á súa inutilidade parcial, e o azucre aumenta de novo. En resposta a isto, o médico aumenta unha vez máis a dose do medicamento e todo repítese de novo.
Ao final, o páncreas case deixa de producir insulina, aínda que inicialmente funcionou correctamente. As tabletas deixan completamente de dar resultados e o paciente vese obrigado a transferir ás inxeccións de insulina, que finalmente mata o páncreas e leva á súa posterior atrofia. Unha persoa depende da insulina para a vida, ou mellor dito, do seu análogo sintético, que se inxecta baixo a pel usando unha "xeringa" ou "bomba de insulina", que non cambia a esencia da materia. A bomba só permítelle ingresar con máis facilidade durante o día para introducir unha dose da mesma insulina.
Deste xeito diabetes tipo 2 inevitablemente, con este enfoque, desemboca diabetes mellitus tipo 1, tipo insulinodependente . Algúns médicos consideran que a diabetes mellitus tipo 2, que afecta principalmente a adultos e persoas maiores, é considerada unha síndrome, é dicir, unha condición temporal, coa que estou completamente de acordo. Cun enfoque competente, unha dieta estrita, un esforzo físico moderado e un cambio no estilo de vida en xeral, a diabetes tipo 2 pódese curar con alta probabilidade, ou máis ben recuperarse. Do mesmo xeito que se restaura a inmunidade, restáranse as funcións do fígado.
O fígado é normalmente neste sentido un órgano único e cuxas células son capaces de rexenerarse (auto-cura), cun enfoque razoable e un estilo de vida saudable. Pero, ao parecer, a nosa "medicina" non está interesada na recuperación real das persoas, senón só no seu tratamento ao longo da vida, ás veces custoso, que permite que o paciente se esqueza só dos seus problemas por pouco tempo e abandone as paredes da clínica para que poida regresar alí moi pronto. Resulta que a ninguén máis que a nós mesmos estamos interesados na nosa boa saúde: para os médicos é traballo e ganancias, para as empresas farmacéuticas son enormes beneficios. E só para nós mesmos é incomodidade, dor e decepción. Obviamente, a medicina non interesa ás persoas saudables: unha persoa sa nunca irá ao hospital para recibir tratamento e isto privará a un enorme exército de médicos de ingresos. Non estou a falar desas toneladas de medicamentos que a xente sa parará mercar, deixando sen ánimo de lucro todas esas empresas farmacéuticas que, por certo, case todas pertencen a propietarios estranxeiros. Dado que os beneficios da venda de medicamentos e equipos médicos superan significativamente os ingresos do tráfico ilícito de "estupefacientes", queda claro que mentres estamos sans, ninguén nos deixará en paz.
Lembro unha boa broma sobre un paciente que lle pregunta a un médico que está a pasar a historia médica: vivirá? Ao que el, pensando, responde: Vai. Pero non rico. Ben, algo que me distraín de novo. Volvemos ás "nosas ovellas" insulina.
Existen varios tipos de insulina: trátase de insulina de orixe animal (carne de porco, bovina), así como de enxeñería xenética humana, aínda que esta é toda a información que se pode atopar no inserto. Nin unha fórmula, nin unha descrición, nin un principio de acción, senón só algunha definición vaga que non di nada especial. En principio, a composición no inserto é case igual en todas partes e a solución en si, que contén a hormona, é absolutamente idéntica en todas as insulinas, o que é estraño desde o punto de vista da química orgánica, porque diferentes substancias do mesmo ambiente deben comportarse de forma diferente. Pero polo de agora, podes deixar esta pregunta de lado.
Ademais, as insulinas divídense en acción curta (7-8 horas), que se deben administrar antes de cada comida e de acción longa (máis de 18 horas) cunha única ou dúas administración.E se as insulinas "curtas" están deseñadas para substituír a hormona natural, entón con insulinas estendidas, a situación é completamente diferente. O feito é que no corpo hai un mecanismo, tanto para baixar o azucre, como polo contrario, é dicir, para aumentar este nivel. Isto é necesario para que o azucre se manteña sempre na cantidade estrictamente necesaria e para que non se produzan saltos repentinos. Todos os días comemos unha cantidade diferente de hidratos de carbono, e cando non son suficientes, o corpo aumenta o seu nivel debido aos seus propios recursos. Aquí é onde participa o fígado, así como a hormona glucagona, que tamén é producida polo páncreas, só outras células ("alfa") son responsables deste proceso. O glucagón é necesario para producir a súa propia glicosa no fígado; é responsable de aumentar o azucre no sangue cando sexa necesario.
Por iso, as insulinas "longas" suprimen a produción de glucagón, é dicir, simplemente inhiben o traballo das células "alfa", o que leva a reducir tanto o azucre no sangue como a atrofiar este grupo de células pancreáticas. Como resultado, destruímos as células "beta" responsables da produción de insulina, e ademais destruímos as células "alfa" e un completo desaxuste no mecanismo de control do azucre no sangue. Tamén, baixo a influencia da insulina, o fígado tamén sofre, debido á deterioración da síntese de glicosa. E sen fígado san, o metabolismo normal, en particular o metabolismo dos carbohidratos, é xeralmente imposible. É por iso que se adoita aceptar que o uso dunha "bomba de insulina" é moito máis seguro, no sentido de complicacións, e só porque a bomba usa só unha insulina "de acción curta", polo tanto o fígado e o páncreas sofren moito menos, polo tanto, as consecuencias destrutivas tamén son debería ser menos.
Como resultado, as insulinas suprimen completamente o páncreas e o proceso faise irreversible. Pero iso non é todo. E non o peor que leva a un uso permanente de insulina.
Tratamento da diabetes - excipientes nos fármacos.
Darei só algúns nomes de insulinas, xa que na composición son case todos iguais, o que en si tamén é estraño. Aquí tes algunhas das insulinas máis comúns: Actrapid, Humulin, Lantus e outras.
Agora imos considerar brevemente cada un deles individualmente. De que están feitos? (datos tirados das insercións - instrucións para as drogas, así como de fontes oficiais abertas en Internet). Na táboa seguinte, pídoche que preste atención á mesma composición química dos excipientes, estes preparados de insulina que, ao meu xuízo, son a principal causa de complicacións na diabetes.
| № | Nome da insulina | Substancia activa | Excipientes |
| 1 | Unha solución de insulina neutra e monocomponente idéntica á insulina humana. Enxeñaría xenética humana. | Cloruro de cinc (estabilizador de insulina), glicerol, metacresol (un medio para esterilizar a solución resultante, permítelle usar unha botella aberta ata 6 semanas), ácido clorhídrico ou hidróxido sódico (para manter un nivel de pH neutral), auga para a inxección. | |
| 2 | Insulina humana 100 UI / ml. | No proceso de fabricación pódense usar metacresol, glicerol (glicerina), fenol, sulfato de proteína, fosfato de hidróxeno sódico, óxido de cinc, auga para inxección, solución de ácido clorhídrico 10% ou solución de hidróxido sódico 10%. | |
| 3 | Metacresol, cloruro de cinc, glicerol (85%), hidróxido sódico, ácido clorhídrico, auga para inxección. |
A partir desta táboa non é difícil notar que nas tres preparacións os excipientes son os mesmos.Con substancias activas, é un misterio completo: nin unha fórmula química nin un nome específico, practicamente nada que poida polo menos dalgún xeito axudar a aclarar o que é en xeral. E hai algún dano e / ou beneficio destas substancias no proceso de usalas durante moito tempo?
Pregúntome por que? Probablemente sexa un segredo comercial. Con "auxiliares", a situación é moito "mellor" en canto a contido de información, que seguramente aproveitaremos e veremos con máis detalle cales son estas "substancias auxiliares".
Por que nos "axudan" así? Trataremos de descubrilo. Quen sexa demasiado perezoso para ler todas as características e propiedades destes compostos químicos que se enumeran a continuación pode ler con fluidez esta información "en diagonal", só prestando atención ao texto que destacei. Isto xa será máis que o suficiente como para darse conta da magnitude do risco de provocar este traste no corpo.
|
Non é difícil que ninguén, nin sequera a persoa menos educada, se note todas as substancias anteriores son moi tóxicas e se o puxeches en ruso, é moi velenoso e perigoso para o corpo humano, incluso cando entra en contacto coa pel, a capa externa da cal está cuberta de células mortas. E que podemos dicir sobre inxestión directa ... A metade deles teñen unha 2ª clase de perigo de 4, segundo só para extremadamente perigosos, como o cianuro de potasio e o mercurio!
Isto, en principio, podería ter rematado o artigo, xa que a información anterior é bastante suficiente para que calquera persoa sensata comprenda a gravidade do dano que estes venenos poden causar, especialmente co uso durante toda a vida dentro. E isto é exactamente o que sucede no caso do uso de insulina, quen diga que. Pero para aqueles que están "no tanque" e que quizais non entendan todo o que isto significa para un paciente con diabetes, tratarei de aclarar un pouco a situación.
Alguén pode opoñerse: que as doses destas substancias nos medicamentos non son moi grandes e "non poden facer moito dano", pero non nos apressemos ás conclusións. En primeiro lugar, o dano "non especial" é tamén dano! E en segundo lugar, tal afirmación é parcialmente certa só para estes medicamentos. O que unha persoa non leva moito tempo, durante un curto curso de tratamento. No noso caso coa diabetes, unha persoa vese obrigada a inxectar insulina todos os días, e varias veces, toda a vida! Polo tanto, parece que se xunta unha cantidade insignificante destas substancias tóxicas. No ano deste cóctel químico, preto de 150 ml., Máis ou menos, entra directamente no torrente sanguíneo, dependendo da dosificación individual. Ademais, hai varias substancias tan tóxicas na solución de insulina, polo que os seus efectos nocivos aumentan significativamente. E toda esta indignación en total leva inevitablemente a unha intoxicación crónica de todo o organismo, a interrupción dos riles e fígado, a micro quemaduras químicas das paredes dos vasos sanguíneos e dos capilares, o que leva a micro hemorragias, e isto á súa vez leva a atrofia de tecidos, procesos inflamatorios crónicos, a acumulación dunha gran cantidade de toxinas e toxinas. A presenza constante de velenos no corpo destrúe inevitablemente o traballo dos riles, o que provocará un problema aínda maior coa eliminación de toxinas do corpo. Ademais, os riles son os responsables directos da presión arterial nas paredes dos vasos sanguíneos, regulan o chamado "ton vascular".
Por suposto, a presión alta non ten o mellor efecto sobre os capilares fráxiles e quebradizos e sobre o benestar en xeral. Pero o aumento da presión arterial é unha medida necesaria para o corpo: os riles "obstruídos" xa non poden limpar adecuadamente o sangue de toxinas, o que ameaza o corpo cunha intoxicación xeral, polo tanto, para empuxar o sangue groso, "doce" e "sucio" a través dos chamados glomérulos. capilares, cuxa integridade tamén se rompe, o corpo simplemente está obrigado a aumentar a presión arterial. Por suposto, isto vén acompañado de consecuencias desagradables, en forma de hemorragias menores, un aumento da carga no corazón, sensación de mal e dor de cabeza. Pero isto é moito menos malo que envelenar a todo o organismo en pouco tempo. Con presión arterial alta, unha persoa pode vivir moito tempo, permanecendo activa física. Pero, se o sangue non está limpo de toxinas e velenos, unha persoa morrerá moi rápido e dolorosamente. Seguramente moitos escoitaron un fenómeno tan desagradable como a sepsis: o envelenamento de sangue. Nos dous casos, as previsións non son reconfortantes, pero a natureza non ten outros mecanismos para purificar o sangue. Ningunha natureza podería prever que as propias persoas se envelenen a si mesmas, sen querer.
Todo o descrito anteriormente, e non só, leva a unha grave perturbación do funcionamento de todos os órganos e tecidos, especialmente aqueles que están máis densamente equipados con vasos sanguíneos: o fígado, os riles, a bazo, o cerebro e o tecido nervioso no seu conxunto, incluído o nervio óptico e a retina dos ollos, que están literalmente atravesados por pequenos capilares. Ben, claro, estes son os vasos, especialmente os vasos das extremidades inferiores, á vista da súa ubicación máis afastada do corazón. O sistema cardiovascular xoga un papel de transporte no corpo, debido ao cal a entrega de nutrientes e osíxeno ás células, así como a eliminación de toxinas e velenos das células. Todo este proceso no seu conxunto chámase "metabolismo". O papel principal neste proceso xogan as embarcacións máis finas: os capilares, a través dos cales ten lugar este intercambio.
Os capilares son tubos microscópicos moi finos que non todos os microscopios poden recoñecer. Como referencia: a lonxitude de todo o sistema circulatorio dunha persoa no formulario "despregado" supera os 100 mil quilómetros, non metros, senón quilómetros! Estas son algunhas distancias arredor da Terra. O noso corpo está literalmente atravesado polos vasos sanguíneos máis finos. As paredes de capilares tan finos están forradas cunha soa capa de células. Esta estrutura simplificada permite un metabolismo máis intenso entre o sangue e o plasma no que flotan as nosas células. E incluso un dano parcial aos capilares provoca hemorragia coa entrada de glóbulos vermellos no plasma, algo inaceptable (fenómeno coñecido por todos como contusión). Por suposto, o corpo é capaz de reparar un buque danado, pero cando hai moitos danos e seguen acumulándose continuamente, o corpo simplemente non é capaz de pegar todos os buratos.
Tales capilares danados son trombosos, co fin de evitar hemorragias a gran escala e a propagación da infección, que sempre aparece nas zonas danadas. Máis tarde, as propias embarcacións "rotas" son simplemente substituídas polos chamados "recén formados", máis grosos. Durante a "reparación" e a substitución dos vasos sanguíneos, as células que se alimentaron deles morreron ou perderon gravemente as súas funcións, e foron substituídas por células de tecido conectivo sinxelo, que actúa como un "material de reparación" no noso corpo e non hai máis funcións.
O tecido nervioso, que é o responsable de controlar todos os sistemas e órganos do noso corpo, é especialmente sensible á fame. Un exemplo sorprendente de dano a este tecido é a chamada "retinopatía diabética" - dano e disfunción da retina para atrofiarse o nervio óptico, polas razóns descritas anteriormente. Por suposto, tales procesos destrutivos ocorren en todo o corpo, pero para os ollos son máis notables. No máis verdadeiro sentido da palabra.
E para restaurar a visión é necesario, en primeiro lugar, parar a inxestión de velenos no corpo e limpar os riles. A continuación, restaure a función pancreática. A continuación, repara todos os vasos, substitúe as células fotosensibles mortas e danadas por outras saudables, elimine todas as toxinas e sedimentos dos ollos. Corrixe todos estes cambios ao nivel dos sinais de control do cerebro e só despois diso podes contar co traballo completo dos ollos e do resto do corpo. Para lograr todo isto, primeiro debes limpar e restaurar o traballo de todos os demais vasos sanguíneos do corpo, para unha plena circulación e metabolismo. Pero para levar a cabo unha limpeza xeral no corpo, é preciso restaurar antes o funcionamento normal dos riles. Se non, todo este fluxo de toxinas e partículas de células mortas simplemente obstruirá os riles, o que levará á chamada "insuficiencia renal", a intoxicación sanguínea e, finalmente, á morte do corpo.E agora todo o mundo pode sacar unha conclusión por conta propia, é posible que a medicina moderna poida facer polo menos unha parte de todo o anterior? Creo que a resposta é obvia.
Cal é a verdadeira causa das complicacións da diabetes?
A verdadeira causa de todos estes problemas non é o azucre en absoluto, como din os médicos. Máis precisamente, non é tanto azucre como insulina sintética, senón máis precisamente a solución na que se atopa e que queima diariamente os vasos sanguíneos dun paciente con diabetes, o que á súa vez leva a consecuencias graves irreversibles. A única cuestión é o tempo e a "marxe de seguridade" dun determinado organismo, pero o resultado aínda é previsible. O azucre, ou mellor unha molécula de glicosa, por si só non pode facer un dano tan enorme para o corpo, xa que é un combustible universal universal para as células e o corpo está adaptado a absorber esas moléculas. Outra cousa é que haxa un exceso destas moléculas. Como calquera outra, tampouco afecta ao corpo do mellor xeito e estas propias moléculas non son prexudiciais, pero é prexudicial que o corpo non poida absorvelas e incluso en cantidades tan anormais. Como resultado, xorde unha situación paradóxica: na presenza dunha cantidade excesiva de nutrientes, o corpo simplemente non é capaz de absorbelos, e "morre de fame" constantemente. Así, o esgotamento e o desgaste de todos os sistemas e órganos desenvólvese gradualmente, o que leva ao cabo a morte do corpo.
Para absorber adecuadamente a mesma glicosa, o corpo require unha cantidade e calidade suficientes de insulina, preferentemente de orixe natural, propia. Un análogo sintético só pode substituír parcialmente a nosa propia insulina. E, ademais, o proceso de autorregulación do azucre no sangue é completamente interrompido e substituído por un "manual", e con todo o desexo non pode compensar o metabolismo natural, e en principio isto non é posible. A administración manual da hormona insulina só dá a ilusión de que todo funciona ben. E máis cedo ou máis cedo leva a complicacións graves, como cegueira, funcionamento deteriorado dos riles, sistema cardiovascular, trastornos circulatorios nas extremidades inferiores, etc. que inhabilita o sistema vascular e os riles. E nin sequera a insulina en si, senón a solución na que se contén, e isto está directamente indicado nas características químicas dalgúns "excipientes" - por exemplo, "glicerina".
En xeral, xorde unha situación paradóxica con este compoñente: unha preparación de insulina, deseñada para axudar a baixar a glicosa, contén unha sustancia que por si mesma aumenta este nivel e, ademais, empeora moito a función capilar e leva a unha sobrecarga vascular. E todo isto coa diabetes ...
Négome a entender como isto incluso pode encaixar no marco do sentido común? E despois de todo, estes fármacos non son fabricados nalgúns países do "terceiro mundo", senón en Europa, por compañías farmacéuticas serias con moitos anos de experiencia. Non entenden o que están a facer? Creo que entenden perfectamente, e isto xa leva consigo unha serie de outros temas de natureza completamente diferente que están fóra do alcance deste artigo.
Pero de novo, volvendo ao noso tema. Repito que a causa de tan graves complicacións non pode ser só "azucre". O corpo está polo menos dalgún xeito adaptado a un gran número de moléculas de glicosa, pero o noso corpo definitivamente non está preparado para unha cantidade enorme dun "cóctel" químico, chamado "excipientes", e definitivamente non está deseñado para nós dunha cousa tan vil. Pero a natureza non podería asumir que somos nós mesmos. Voluntariamente, comezaremos a regar literalmente cos velenos máis fortes e mesmo en cantidades e con tanta constancia maníaca.
Antes de rematar este artigo, gustaríame aclarar un pouco unha pregunta e con inmunidade na diabetes . Entre outras cousas, os chamados antisépticos, que forman parte da mesma solución de insulina en grandes cantidades, causan graves danos no sistema inmunitario. Por suposto, traen un certo momento positivo, matando a infección na zona das inxeccións de insulina, por que case nunca hai procesos inflamatorios nestes lugares, aínda que as inxeccións se fan a diario e a pel nestes lugares non se trata con alcol, e incluso se permite o uso múltiple das mesmas agullas. nas xeringas. Pero aquí é onde rematan todos os beneficios dos antisépticos e comeza un dano grave. Ademais de que estas substancias son moi tóxicas, velenosas, o que causa unha grave tensión ao sistema linfático, riles, fígado, cardiovasculares e nerviosos, tamén "confunden" a nosa inmunidade.
De feito, desempeñan o papel dos antibióticos, cuxo uso prolongado causa efectos irreversibles sobre o sistema inmunitario do corpo. No noso caso coa diabetes mellitus, esa "terapia antiinflamatoria" dura toda a miña vida, polo tanto a miña propia inmunidade practicamente deixa de funcionar normalmente, xa que todo o traballo sobre neutralizar as bacterias é feito por antisépticos, dos que hai moitos razoables na preparación da insulina. A desculpa dos fabricantes de que isto é necesario para que se poida almacenar un frasco aberto de insulina durante moito tempo non resiste ningunha crítica. En primeiro lugar, tales frascos, e agora ampollas, nunca se abren en principio por innecesario, e a propia droga é expulsada polo pistón da xeringa estrictamente fóra, e nada máis. E tal ampla termina bastante rápido e é substituída por outra nova e non pode haber ningunha desinfección "aumentada". E de novo teño unha pregunta: por que entón na preparación da insulina hai unha cantidade tan grande de axentes antimicrobianos? Os médicos atopan naturalmente a resposta a esta pregunta, no estilo de "tan necesario" e "é seguro" ...
Aínda así, por algún motivo, ninguén presta atención e non menciona a carga que experimenta o sistema linfático con diabetes mellitus - un sistema que funciona en estreita conexión co sistema cardiovascular e o complementa, é o responsable da eliminación e neutralización de toxinas e toxinas. , mantén o equilibrio e limpa todos os "líquidos" do noso corpo, e tamén é parte integrante da inmunidade, moi importante para a diabetes. Todo o mundo sabe que a diabetes debilita gravemente o sistema inmune, pero por que ninguén realmente explica. Calquera médico sempre ten unha resposta a todas as preguntas: "... o que quere, din eles, é o azucre e por iso todos os problemas ...", o que só é parcialmente certo.
Segundo esta lóxica, os procesos inflamatorios deberían producirse principalmente nas plantas de azucre, xa que a inmunidade está debilitada e todos os demais deben estar sans e protexidos de infeccións. De feito, estamos a observar unha imaxe completamente diferente, a saber, que os "traballadores do azucre" non adoitan padecer infeccións respiratorias agudas, mentres que as persoas sanas, pola contra, adoitan enfermarse, aínda que teñen orde completa con azucres. Polo tanto, non se trata de niveis de azucre. E a cuestión está precisamente nos propios antisépticos que, aínda que suprimen a infección, pero eles mesmos levan á morte dun gran número de células saudables! E se alguén trata de reducir significativamente a dose de insulina, corre o risco de consecuencias desagradables, é dicir, cunha exacerbación de todas as enfermidades crónicas.
Calquera antiséptico ou antibiótico ten un efecto prexudicial non só sobre as células dos patóxenos, senón tamén sobre todas as células saudables, xa que, en principio, non son diferentes das primeiras. Polo tanto, non se recomenda tomar antibióticos a miúdo e de moitas maneiras. Mesmo o nome "antibiótico" (consta doutras palabras gregas "anti" e "bio", que significa "contra vivir"), fala por si só. Por suposto, os antibióticos poden ser útiles para graves exacerbacións dalgunhas enfermidades infecciosas, pero nada máis. Noutros casos, causan graves danos no corpo, minando o funcionamento do sistema inmune e son adictivos.
Así que, tendo en conta todo o anterior, xorde unha triste conclusión: xunto co "medicamento" obtemos unha serie de complicacións, ás veces máis graves que a enfermidade mesma, para a que estamos tratando.
No caso da insulina, prodúcese unha catástrofe completa, así como con calquera outra química. Non só iso, a insulina artificial non proporciona un metabolismo completo dos carbohidratos, senón que tamén causa danos irreparables a todo o corpo. Calquera, o medicamento máis sinxelo ten efectos secundarios incluso con uso a curto prazo, e normalmente escríbese na inserción. Pero, coa insulina, por algún motivo, a situación é completamente diferente. No inserto que se acompaña non hai ningunha palabra sobre consecuencias negativas do uso deste medicamento, coa excepción da chamada intolerancia individual. ¿Alguén pode responder como, en principio, isto é posible se hai tantas substancias tóxicas na composición? Si, e de uso permanente? Excepto como ocultación deliberada de información isto non se pode chamar ...
Existe algunha alternativa á insulina para a diabetes?
Creo que certamente haberá quen queira opoñerse e diga que a insulina "salva a vida das persoas e de todos os xeitos non hai nada". Isto pódese responder do seguinte xeito: o que é posible e aforra, pero só para convertelo posteriormente nun "pesadelo". E sempre hai unha elección, e unha persoa polo menos debe ser advertida dos perigos e consecuencias antes de facer esta elección. E, se a diabetes tipo 1 non é fácil, aínda que sexa ambigua, unha persoa con diabetes tipo 2 ten todas as posibilidades de permanecer sa e ilesa. Só é necesario explicar todo ás persoas correctamente e de xeito intelixente e non amedrentar a inevitabilidade das complicacións.
Por suposto, unha simple negativa á insulina non soluciona o problema, e non sempre é posible, pero é ben posible facelo, se tes coñecemento suficiente e un enfoque razoable. Certo, neste caso, unha persoa terá que traballar seriamente por si mesma:
- renuncia dunha vez por todas a malos hábitos e adiccións,
- teña moito coidado coa dieta,
- camiñar máis a miúdo pola rúa, como ao aire libre, a glicosa oxide facilmente e descomponse,
- Asegúrate de facer a túa cultura física diaria,
- Ben, por suposto, a correcta actitude psicolóxica e o estudo de toda a información dispoñible sobre a enfermidade.
En xeral, tes que cambiar completamente o teu estilo de vida, a un saudable e adecuado. Entendo que isto non é nada doado de facer, pero o obxectivo final é vivir saudable e longo, quizais debería superar calquera pereza e debilidade.
Quero resaltar que en ningún caso pido unha negativa completa e instantánea da insulina! Especialmente as persoas que padecen o primeiro tipo de enfermidade. Só quero aclarar aos que xa poden estar ao borde desta enfermidade insidiosa e aos que non saben nada diso, pero seguen en risco. Por iso, considero o meu deber avisar a todos sobre o perigo. Porque sen coñecemento, unha persoa condénase a erros inevitables, cuxas consecuencias teñen que desentender o resto da túa vida.
É preciso, finalmente, comprender que ademais de nós, a nosa saúde xa non é necesaria para ninguén neste mundo e non é beneficiosa. É hora de todos crecer e comezar a responsabilizarnos das nosas accións. E non cambie a "tíos" e "tías alleas". Mesmo se son médicos. Non esquezas que son as mesmas persoas sinxelas que son capaces de cometer erros, tanto por coñecementos insuficientes que non lles permiten sacar conclusións correctas e obxectivas, como por temor banal pola súa carreira e salario. Pero sexa como sexa, en todo caso, cada persoa é a responsable persoal das súas accións . O propio home, non "Deus", e non "Rei" e non "Cabeza". E non importa se a alguén lle gusta ou non, que o entenda ou non.Só cando unha persoa se decata disto e asumirá a plena responsabilidade polas súas accións, a situación finalmente pode cambiar para mellor. Mentres tanto, confiamos na nosa propia, só saúde, en estraños, crendo, como nenos pequenos, que son capaces de cambiar algo na nosa vida equivocada, non se espera nada bo de nós. Por conseguinte, crecemos e convertémonos en intelixentes no sentido máis amplo da palabra.
A maioría dos pacientes con diabetes mellite toleran o tratamento coa insulina se se usan doses correctamente seleccionadas. Pero nalgúns casos, pódense observar reaccións alérxicas á insulina ou compoñentes adicionais do medicamento, así como algunhas outras características.
Manifestacións locais e hipersensibilidade, intolerancia
Manifestacións locais no lugar da inxección de insulina. Estas reaccións inclúen dor, enrojecimiento, inchazo, picazón, urticaria e procesos inflamatorios.
A maioría destes síntomas son leves e adoitan aparecer poucos días ou semanas despois de comezar a terapia. Nalgúns casos, pode ser necesario substituír a insulina por un medicamento que conteña outros conservantes ou estabilizantes.
Hipersensibilidade inmediata: esas reaccións alérxicas desenvólvense bastante raramente. Poden desenvolverse tanto na insulina como en compostos auxiliares e manifestarse como reaccións xeneralizadas da pel:
- broncoespasmo,
- angioedema
- caída da presión arterial, choque.
É dicir, todos eles poden representar unha ameaza para a vida do paciente. Con alerxias xeneralizadas, é necesario substituír o medicamento por insulina de acción curta, e tamén son necesarias medidas antialerxias.
Pobre tolerancia á insulina debido á caída da taxa normal de glicemia habitual prolongada. Se se producen tales síntomas, é preciso manter o nivel de glicosa a un nivel superior durante uns 10 días, de xeito que o corpo poida adaptarse a un valor normal.
Xogos perigosos da nova xeración
Ás veces os adolescentes deciden experimentos perigosos coa súa saúde, inxectándose a si mesmos insulina. Os adolescentes circulan entre os adolescentes de que a insulina axuda a conseguir euforia. Pero debo dicir que tales rumores non son completamente infundados.
A hipoglicemia é moi similar á intoxicación con alcohol, pero ten un efecto diferente sobre o corpo.
 Non obstante, debe entenderse que as bebidas alcohólicas considéranse enerxía lixeira, que o corpo recibe sen esforzo pola súa parte. Pero no caso de baixar o nivel de glicosa, as cousas son un pouco diferentes. En palabras simples, en lugar da esperada euforia, unha persoa recibe un estado de resaca grave cunha terrible dor de cabeza e un desagradable tremor nas extremidades. Non debemos esquecer que a administración reiterada de insulina a unha persoa completamente sa como consecuencia da interrupción do funcionamento normal do sistema endocrino.
Non obstante, debe entenderse que as bebidas alcohólicas considéranse enerxía lixeira, que o corpo recibe sen esforzo pola súa parte. Pero no caso de baixar o nivel de glicosa, as cousas son un pouco diferentes. En palabras simples, en lugar da esperada euforia, unha persoa recibe un estado de resaca grave cunha terrible dor de cabeza e un desagradable tremor nas extremidades. Non debemos esquecer que a administración reiterada de insulina a unha persoa completamente sa como consecuencia da interrupción do funcionamento normal do sistema endocrino.
Os pais deben controlar de preto os seus fillos en crecemento e a miúdo manter conversas preventivas sobre eles para evitar tomar medicamentos sen receita médica.
A insulina é vital para as persoas que padecen certo tipo de diabetes, pero para unha persoa sa, esta hormona pode usarse en casos excepcionais.
Insuficiencia visual e excreción de sodio
Os efectos secundarios dende o lado da vista. As fortes alteracións na concentración de glicosa en sangue debido á regulación poden provocar alteracións visuais temporais, xa que o valor de refracción do tecido e a refracción das lentes cambian cunha diminución da refracción dos ollos (a hidratación das lentes aumenta).
Tal reacción pódese observar no inicio do uso de insulina. Esta condición non require tratamento, só precisa:
- reduce a tensión ocular
- usar menos ordenador
- ler menos
- ver menos TV.
Dor A xente debería saber que isto non é perigoso e que nun par de semanas restablecerase a visión.
A xente debería saber que isto non é perigoso e que nun par de semanas restablecerase a visión.
A formación de anticorpos para a introdución de insulina. Ás veces con tal reacción, é necesario realizar un axuste de dose para eliminar a probabilidade de desenvolver hiper- ou hipoglucemia.
En casos raros, a insulina atrasa a excreción de sodio, dando lugar a inchazo. Isto é especialmente certo nos casos en que a insulina terapia intensiva provoca unha forte mellora do metabolismo. O edema da insulina ocorre ao comezo do proceso de tratamento, non é perigoso e normalmente desaparece despois de 3 a 4 días, aínda que nalgúns casos pode durar ata dúas semanas. Por iso, é tan importante saber.
O funcionamento da insulina no sangue
A insulina actúa sobre a conservación da enerxía e a transformación da glicosa entrante en tecido adiposo, realizando unha función de condución cando o azucre entra nas células do corpo. A insulina é un elemento implicado na produción de aminoácidos e o seu uso.
Existe insulina no corpo humano en volumes prescritos, pero un cambio na súa cantidade leva a varios trastornos metabólicos, que poden ser moi perigosos.
A insulina ten efectos negativos e positivos sobre o corpo humano. Obsérvanse os seguintes efectos positivos da insulina:
- mellora da síntese de proteínas,
- preservación da estrutura molecular das proteínas,
- preservación de aminoácidos nos tecidos musculares, o que mellora o seu crecemento,
- participación na síntese de glicóxenos, que contribúen á preservación da glicosa nos músculos.
A xente tamén nota os procesos negativos que se producen no corpo se hai moita insulina no sangue:
- contribúe á conservación de graxas,
- mellora o bloqueo da lipasa do receptor hormonal,
- mellora a síntese de ácidos graxos,
- aumenta a presión arterial
- reduce a elasticidade das paredes dos vasos sanguíneos,
- contribúe á aparición de células tumorais malignas.
No estado normal do soro sanguíneo, a insulina contén de 3 a 28 mcU / ml.
Para que o estudo teña carácter informativo, o sangue debe tomarse só cun estómago baleiro.
Síntomas dunha sobredose de insulina
Para unha persoa sa, a dose normal da sustancia é de 2-4 UI en 24 horas. Se estamos falando de culturistas, entón é de 20 UI. Para as persoas con diabetes, a norma é de 20-25 UI por día. Se o médico comeza a exagerar nas súas receitas, a cantidade máis elevada de hormona leva a unha sobredose.
As causas da hipoglucemia son as seguintes:
- selección errónea da dose da droga
- cambio no tipo de xeringas e medicamentos,
- deportes sen carbohidratos,
- inxestión simultánea errónea de insulina lenta e rápida,
- violación da nutrición despois da inxección (non houbo comida inmediatamente despois do procedemento),
Calquera persoa que dependa da insulina, polo menos unha vez na súa vida, sentiu desagradables sensacións provocadas por unha sobredose da droga. Os principais síntomas dunha sobredose de insulina:
- debilidade muscular
- sede
- suor fría
- extremidades tremendo
- confusión,
- adormecemento do ceo e da lingua.
Todos estes signos son síntomas da síndrome hipoglucémica, que se desencadea por unha rápida diminución da glicosa no sangue. Unha resposta similar á pregunta de que pasa se inxecta insulina a unha persoa sa.
A síndrome debe deterse rapidamente, se non, o paciente caerá en coma e será extremadamente difícil saír dela.
Sobredose crónica de insulina
A sobredose crónica da sustancia, que pode ir acompañada de diabetes, adoita levar a que apareza a síndrome de Somoji. Esta condición caracterízase pola produción de corticosteroides, adrenalina e glucagón en cantidades excesivamente grandes.
A síndrome de Somoji é unha síndrome de sobredose de insulina crónica, é dicir, unha condición crítica que leva a consecuencias irreversibles e require unha atención especial.
Signos clave da hipoglucemia crónica:
- aumento do apetito
- curso grave da enfermidade,
- un aumento na cantidade de acetona na orina,
- aumento rápido de peso, que se debe á alta concentración de glicosa na urina,
- a predisposición dunha persoa á cetoacidosis,
- subidas bruscas de azucre durante todo o día,
- hipoglucemia máis dunha vez ao día,
- Rexistro frecuente de azucre elevado no sangue.
En moitos casos, o envelenamento por insulina é latente durante moito tempo. Pero esta condición sempre se fará sentir. A síndrome de Somoji tamén se distingue polo feito de que o desenvolvemento dunha situación de hipoglucemia nunha persoa obsérvase ás 2-4 horas. Débese a unha sobredose de insulina nocturna.
Para aliviar a condición xeral, o corpo debe activar mecanismos compensatorios. Pero, sen asistencia sistemática e constante, pódese observar un rápido esgotamento dos recursos do corpo. Así, a síndrome de Somoji pode causar a morte.
Sobredosis de insulina nunha persoa sa
Se o médico vai demasiado lonxe coa insulina, o diabético amosará algúns síntomas ao cabo dun tempo. Se inxecta insulina a unha persoa sa, provocará unha grave forma de envelenamento do corpo.
En tal situación, unha inxección de insulina actúa como o veleno, baixando rapidamente a concentración de azucre no sangue.
Se unha persoa sobredose, aparece:
- arritmia,
- aumento da presión
- xaquecas
- agresividade
- coordinación prexudicada
- sensación de medo intenso
- fame
- estado xeral de debilidade.
Se se inxecta insulina a unha persoa sa, o tratamento debe ser controlado exclusivamente polos médicos. Nalgúns casos a xente morre por unha sobredose.
A dose mínima letal de insulina é de 100 unidades, é dicir, unha xiringa de insulina completa. Ás veces unha persoa pode sobrevivir se tal dose é 30 veces maior. Así, cunha sobredose, pode ter tempo para chamar a un médico antes de que se produza un desmaio.
Por regra xeral, o coma desenvólvese nun prazo de 3-4 horas e a reacción pode deterse se a glicosa entra no torrente sanguíneo.
Consecuencias e características dos primeiros auxilios
No tratamento da diabetes, hai un alto risco de sobredose de insulina. Nesta condición, para evitar a morte, necesítanse primeiros auxilios cualificados. É importante saber que facer inmediatamente cunha sobredose de insulina.
Para aumentar o equilibrio de carbohidratos, cómpre comer unha cortiza de pan de trigo ata 100 g. Se continúas o ataque durante 3-5 minutos, necesitas aumentar a cantidade de azucre. Os médicos recomendan tomar té con algunhas culleres de sopa de azucre.
Se despois da acción, o nivel de insulina no sangue non se normaliza, aínda debes consumir carbohidratos na mesma cantidade. A pesar de que unha lixeira sobredose é algo común, se ignora as accións necesarias, pode producirse un agravamento da síndrome de Somoji.
O desenvolvemento da síndrome distorsionará enormemente o tratamento e provocará unha cetoacidosis diabética aguda.
Neste caso, é posible que necesite axustar o tratamento e comezar a tomar medicamentos fortes.
- edema cerebral,
- síntomas da meningite,
- o rápido inicio da demencia é un trastorno mental.
Entre as persoas que padecen insuficiencia cardíaca, unha sobredose de insulina pode causar:
- ictus
- ataque cardíaco
- hemorragia retiniana.
Unha sobredose de insulina é unha condición que require unha resposta inmediata do paciente. Se é necesario, ten que chamar a un equipo de ambulancia. A pesar de que a hipoglucemia non sempre leva á morte, non se pode subestimar unha condición tan perigosa.
Se o paciente ten un ataque, debes detelo por inxección inmediata ou por comer hidratos de carbono lixeiros. Entre os produtos recomendados:
- piruletas
- bombóns
- pan branco
- bebidas carbonatadas.
- FOGAR
- Glucómetros
- Accu-check
- Accu-Chek Mobile
- Activo Accu-Chek
- Accforma-Chek Performa Nano
- Accforma-Chek Performa
- Accu-Chek Gow
- Accu-Chek Aviva
- OneTouch
- OneTouch Select Simple
- OneTouch Ultra
- OneTouch UltraEasy
- OneTouch Select
- OneTouch Horizon
- Satélite
- Satellite Express
- Satellite Express Mini
- Satellite Plus
- Diacont
- Optium
- Optium omega
- Optium xceed
- Papillon freestyle
- IQ de prestixio
- Prestige LX
- Bionime
- Bionime gm-110
- Bionime gm-300
- Bionime gm-550
- O máis correcto GM500
- Ascensia
- Elite de Ascensia
- Ascensión encomendada
- Kontur-TS
- Ime-dc
- iDia
- Ichck
- Glucocard 2
- CleverChek
- TD-4209
- TD-4227
- Laser Doc Plus
- Veiga
- Accutrend gc
- Accutrend plus
- Comprobación do trébol
- SKS-03
- SKS-05
- Bluecare
- Glucofot
- Suite Glucofot
- Glucophot Plus
- B. Ben
- Wg-70
- Wg-72
- 77 electrónika
- Sensocard plus
- Autosense
- Sensocard
- SensoLite Nova
- SensoLite Nova Plus
- Wellion calla light
- Trueresult
- Truebalance
- Trueresulttwist
- GMate
- Accu-check
- NUTRICIÓN
- Bebidas alcohólicas
- Vodka e coñac
- Menú de vacacións
- Shrovetide
- Semana Santa
- Refrescos
- Auga mineral
- Té e Kombucha
- Cacao
- Kissel
- Compota
- Cócteles
- Cereais, cereais, legumes
- Trigo
- Trigo mouro
- O millo
- Perlovka
- Millet
- Chícharos
- Bran
- Feixón
- Lentillas
- Muesli
- Porridge de sêmola
- Froita
- Granadas
- Peras
- As mazás
- Plátanos
- Caqui
- Piña
- Incabado
- Aguacate
- Mango
- Melocotóns
- Albaricoques
- Ameixas
- Aceite
- Semilla de liño
- Pedra
- Cremoso
- Oliva
- Verduras
- Pataca
- Repolo
- Remolacha
- Rabanete e raíz
- Apio
- Zanahorias
- Alcachofa de Xerusalén
- Xenxibre
- Pementa
- Cabaza
- Tomates
- Apio
- Pepinos
- Allo
- Calabacín
- Sorrel
- Berenjena
- Espárragos
- Rábano
- Ramson
- Bayas
- Kalina
- Uva
- Arándanos
- Dogrose
- Arándanos
- Sandía
- Lingonberry
- Espincho mariño
- Mulberry
- Grosella
- Cerezas
- Amorodos
- Dogwood
- Cereixa doce
- Cinza de montaña
- Fresa silvestre
- Framboesas
- Groselha
- Cítricos
- Pomelo
- Mandarinas
- Limón
- Toranja
- Laranxas
- Noces
- Améndoas
- Cedro
- Grego
- Cacahuete
- Abelás
- Coco
- Sementes de xirasol
- Pratos
- Xelea
- Ensaladas
- Receitas de comida
- Boliñas
- Cazola
- Pratos laterais
- Okroshka e Botvina
- Mercado e supermercados
- Caviar
- Peixe e aceite de peixe
- Pasta
- Salchicha
- Salchichas, embutidos
- O fígado
- Aceitunas negras
- Cogumelos
- Amidón
- Sal e sal
- Xelatina
- Salsas
- Doce
- Galletas
- Conservas
- Chocolate
- Marshmallows
- Doce
- Fructosa
- Glicosa
- Á cocción
- Azucre de cana
- Azucre
- Panquecas
- A masa
- Postre
- Marmelada
- Xeados
- Froitos secos
- Damasco secos
- Ameixas
- Figs
- Datas
- Edulcorantes
- Sorbitol
- Suplentes de azucre
- Stevia
- Isomalt
- Fructosa
- Xilitol
- Aspartame
- Produtos lácteos
- Leite
- Queixo
- Kefir
- Iogur
- Syrniki
- Nata agria
- Produtos apícolas
- Própole
- Perga
- Subpoblación
- Polen de abellas
- Gelea real
- Métodos de tratamento térmico
- Nunha cociña lenta
- Nunha caldeira dobre
- Na grella de aire
- Secado
- Cociñar
- Quenching
- Fritir
- Asado
- Bebidas alcohólicas
- DIABETES EN ...
- En mulleres
- Coceira vaginal
- O aborto
- Mensual
- Candidiasis
- Climax
- Lactación
- Cistite
- Xinecoloxía
- Hormonas
- Descarga
- Nos homes
- Impotencia
- Balanopostitis
- Erección
- Potencia
- Membro, Viagra
- Nos nenos
- En recentemente nados
- Dieta
- En adolescentes
- En bebés
- Complicacións
- Signos, síntomas
- Razóns
- Diagnósticos
- 1 tipo
- 2 tipos
- Prevención
- Tratamento
- Diabetes con fosfato
- Neonatal
- En embarazada
- Sección de cesárea
- Podo quedar embarazada?
- Dieta
- 1 e 2 tipos
- Elección do hospital de maternidade
- Non azucre
- Síntomas
- Nos animais
- en gatos
- en cans
- sen azucre
- En adultos
- Dieta
- Maiores
- En mulleres
- ÓRGANOS
- Pernas
- Zapatos
- Masaxes
- Talóns
- Adormecemento
- Gangrena
- Hinchazón e hinchazón
- Pé diabético
- Complicacións, derrota
- Unllas
- Coceira
- Amputación
- Cólicos
- Coidado dos pés
- Enfermidade
- Ollos
- Glaucoma
- Visión
- Retinopatía
- Fundus
- Pingas
- Catarata
- Ronyón
- Pielonefrite
- Nefropatía
- Insuficiencia renal
- Nefrogénicos
- O fígado
- Páncreas
- Pancreatite
- Glándula tiroides
- Xenitais
- Pernas
- TRATAMENTO
- Non convencional
- Ayurveda
- Acupresión
- Alento abafante
- Medicina tibetana
- Medicina chinesa
- Terapia
- magnetoterapia
- Herbas medicinais
- Farmacoterapia
- Terapia con ozono
- Hirudoterapia
- Insuloterapia
- Psicoterapia
- Infusión
- Urinoterapia
- Fisioterapia
- Non convencional
- Plasmapheresis
- A fame
- Frío común
- Dieta de alimentos crus
- Homeopatía
- Hospital
- Transplante de illote de Langerhans
- Herbas
- Bigote dourado
- Moroznik
- Canela
- Comiño negro
- Stevia
- Pel de cabra
- Ortiga
- Pelirrojo
- Chicoria
- Mostaza
- Perejil
- Eneldo
- Puño
- Queroseno
- Mumiyo
- Vinagre de sidra de mazá
- Tinturas
- Graxa do teixón
- Levadura
- Folla de loureiro
- Cortiza Aspen
- Clove
- Cúrcuma
- Zhivitsa
- Diuréticos
- A pel
- Coceira
- Acne
- Eczema
- Dermatite
- Ferva
- Psoríase
- Llagas de presión
- Cicatrización de feridas
- Manchas
- Tratamento da ferida
- Perda de cabelo
- Respiratorio
- Respiración
- Neumonía
- Asma
- Neumonía
- Dolores de garganta
- Tose
- Tuberculose
- Cardiovascular
- Ataque cardíaco
- AVC
- Aterosclerose
- Presión
- Hipertensión
- Isquemia
- Buques
- Enfermidade de Alzheimer
- Anxiopatía
- Poliuria
- Hipertiroidismo
- Dixestivo
- Vómitos
- Periodoncio
- Boca seca
- Diarrea
- Odontoloxía
- Mal alento
- Estreñimiento
- Náuseas
- Hipoglicemia
- Cetoacidosis
- Neuropatía
- Polineuropatía
- Óso
- Gota
- Fracturas
- Articulacións
- Osteomielite
- Relacionado
- Hepatite
- A gripe
- Desmaio
- Epilepsia
- Temperatura
- Alerxia
- Obesidade
- Dislipidemia
- Directo
- Complicacións
- Hiperglicemia
- Sobre glucometros
- Como elixir?
- Principio de traballo
- Comparación de glucómetros
- Solución de control
- Precisión e verificación
- Baterías para glucómetros
- Glucómetros para varias idades
- Glucómetros láser
- Reparación e intercambio de glucómetros
- Monitor de presión arterial
- Medición da glucosa
- Glucómetro de colesterol
- Velocidade do glucómetro
- Obter gratuitamente un contador de glicosa no sangue
- Actual
- Acetona
- Desenvolvemento
- Sede
- Transpiración
- Urinación
- Rehabilitación
- Incontinencia urinaria
- Exame médico
- Recomendacións
- Perda de peso
- Inmunidade
- Como vivir coa diabetes?
- Como gañar / perder peso
- Limitacións, contraindicacións
- Control
- Como loitar?
- Manifestacións
- Inxeccións
- Como comeza
Moitos coñecen o feito de que os diabéticos con dependencia da insulina requiran inxeccións regulares de hormona. Pero o feito de que tales drogas adoitan ser usadas por persoas que non padecen patoloxías do páncreas é coñecido, principalmente só por médicos. A droga é usada por atletas se necesitas perder peso rapidamente. Agora é difícil recordar quen foi o primeiro en usar a insulina para o crecemento muscular. Non obstante, esta técnica de construción muscular aínda ten partidarios. Falemos do que sucede se inxecta insulina a unha persoa sa. Ademais, tal situación pode xurdir non só nun atleta, senón tamén nunha persoa común que usou a droga por erro ou por curiosidade.
O papel da insulina no corpo
A hormona que produce o páncreas actúa como un consumidor de glicosa que nos chega cos alimentos.
A insulina tamén afecta as estruturas intracelulares, incluída a estrutura das mitocondrias.
Ademais de estimular os procesos enerxéticos que se producen nas células do corpo, a hormona participa no metabolismo dos lípidos. Coa súa escaseza, a síntese de ácidos graxos diminúe. O papel desta sustancia nos procesos de síntese de proteínas é grande. A hormona impide a descomposición de aminoácidos á glicosa, mellorando así a súa dixestibilidade.
O medicamento obtívose previamente a partir do produto do traballo do páncreas dos animais. Primeiro empregouse insulina de vaca e logo comprobouse que a hormona porcina é máis axeitada para as persoas. Tamén se intentaron sintetizar insulina, pero como se viu, a droga era razoablemente cara. Na actualidade, a hormona sintetízase usando biotecnoloxía.
Os diabéticos producen interrupcións a curto prazo non só nos diabéticos. Poden ser causados por estrés, exposición a substancias tóxicas, aumento da carga muscular.
A administración de insulina neste caso pode ser necesaria por razóns médicas para evitar o desenvolvemento de hiperglicemia. Non obstante, só un médico fai tales citas. Non podes tomar estas decisións vostede mesmo.
Se un diabético ten que inxectar insulina para manter unha boa saúde, actuará como unha sustancia tóxica sobre unha persoa sa. A presenza no corpo dunha cantidade suficiente de hormona mantén o nivel necesario de azucre no sangue, mentres que o exceso da súa concentración reduciráo, provocándoo. Sen asistencia puntual, unha persoa pode caer en coma. O desenvolvemento da situación depende da dose do medicamento.
Crese que a dose letal de insulina para unha persoa sa é de 100 pezas, este é o contido dunha xeringa chea. Pero na práctica, a xente logrou sobrevivir incluso cando se superou o volume por dez veces. É importante asegurarse de que a glicosa entra no corpo o máis rápido posible, xa que o coma non se produce ao instante, o intervalo entre a administración da droga e a perda de consciencia é de 2 a 4 horas.
Unha pequena cantidade da droga só causará fame severa, mareos lixeiros.
Esta condición non supón ningún perigo para a saúde e pasa bastante rápido. Unha sobredose da hormona insulina ten unha sintomatoloxía viva, que se caracteriza por:
- arritmia,
- carreiras de cabalos
- tremor das extremidades,
- dor de cabeza
- náuseas
- brotes de agresión
- debilidade
- coordinación prexudicada
Dado que a glicosa é un compoñente esencial para a nutrición cerebral, a súa falta provoca distracción, memoria e memoria prexudicadas e confusión. A glicosa que entra no corpo humano estimula a produción de substancias que suprimen o medo e a ansiedade. É por iso que as dietas baixas en carbohidratos como o "Kremlin" ou o sistema Montignac provocan un estado de depresión e unha maior ansiedade.
Desenvolvemento da coma
Como se mencionou anteriormente, se se administra insulina a unha persoa cuxo metabolismo en carbohidratos non está afectado, a concentración de glicosa no sangue diminuirá. A caída do nivel de azucre ata 2,7 mmol / L leva a perturbacións no cerebro e tamén provoca a fame do sistema nervioso central. Un estado progresivo conduce a convulsións, inhibición de reflexos. A última etapa caracterízase por cambios morfolóxicos que provocan a morte de células ou o desenvolvemento de edema cerebral.
Outro escenario é posible no que se produza unha destrución do sistema vascular, a formación de coágulos de sangue con complicacións posteriores.
Considere os signos característicos de todas as etapas do desenvolvemento dun coma.
- Ao principio, unha persoa ten unha sensación de "brutal" fame, unida á excitabilidade nerviosa, que alterna con depresión e inhibición.
- A segunda etapa caracterízase por sudar severa, convulsións dos músculos faciais, fala incoherente e movementos bruscos.
- Na terceira etapa comezan os calambres graves que se asemellan a unha convulsión epiléptica. Hai unha expansión das pupilas, un forte aumento da presión arterial.
- Unha forte diminución da presión arterial e o ton muscular, o movemento indiscriminado das extremidades, as interrupcións nos latidos cardíacos son síntomas que caracterizan a etapa final do proceso.
Teña en conta que se bebe insulina, non terá ningún efecto prexudicial, simplemente será dixerido polo estómago. É por iso que aínda non se presentaron remedios orais para diabéticos e vense obrigados a recorrer ás inxeccións.
A piques dunha falta
Algúns adolescentes realizan experimentos perigosos, crendo erróneamente que se se inxecta con insulina pódese conseguir un estado de euforia. Debo dicir que esas expectativas non teñen base.
O estado de hipoglucemia é realmente un recordo aos síntomas da embriaguez.
Pero o alcol é a enerxía "lixeira" que recibe o noso corpo sen esforzo pola súa parte. No caso dunha diminución da concentración de glicosa, a situación é todo o contrario. Basta con poñer en lugar dun estado de euforia, haberá unha resaca banal cunha dor de cabeza característica, sede severa e tremor das mans. Non debemos esquecer que a administración reiterada de insulina a unha persoa sa conduce a fallos do sistema endócrino, ao desenvolvemento de procesos tumorales no páncreas.
A insulina é hormona pancreática. O seu principal propósito é o desglose da glicosa para que as células do corpo poidan utilizala.
O exceso de insulina, así como a súa falta fatal para o corpo. Pero só o exceso desta hormona fai máis dano. O propio corpo non pode producilo máis do necesario, polo que se observa esta situación se se inxecta insulina a unha persoa sa.
O proceso de inxestión e absorción de glicosa polo corpo
Cando a glicosa entra xunto cos alimentos, o corpo desenvolve reguladores que reducen a sensación de medo e nerviosismo. Estes reguladores chámanse transmisores e dan a unha persoa un estado de paz e equilibrio.Se por algunha razón unha persoa non pode tomar suficiente glicosa nos alimentos, entón desenvolve apatía, debilidade e un estado de ansiedade.
O principal propósito da insulina é transferencia de glicosa do sangue ás células para o seu maior uso como combustible para manter o funcionamento normal destas células e do organismo enteiro. A falta ou o exceso de insulina sinalan un grave mal funcionamento do metabolismo e a posible aparición dunha enfermidade tan terrible como a diabetes tipo 2.
As flutuacións na insulina, tanto cara a un lado máis pequeno como maior, adoitan manifestarse incluso nunha persoa completamente sa. Isto débese a desnutrición, estrés ou envelenamento. Con unha diminución do azucre no sangue, unha persoa ten que comer algo doce.
Se o corpo está saudable, logo o contido en azucre volverá á normalidade, se non, entón é moi probable que teña unha violación do metabolismo dos carbohidratos, o que significa que existe o risco de desenvolver diabete.
Función insulina
A insulina desempeña varias funcións que son vitais para o corpo a nivel celular. A súa función principal é promover captación de glicosa por células e síntese de glicóxeno.
As funcións igualmente importantes son a función de entregar aminoácidos especiais ás células implicadas na construción de células, a síntese de proteínas e ácidos graxos.O estado e o benestar dunha persoa dependen do ben que fai fronte ás súas funcións.
Para o corpo humano, a falta de insulina non é tan terrible, canto é o seu exceso . Incluso un pequeno exceso da dose desta sustancia pode levar a intoxicacións graves e mortais e incluso a morte.
Nalgúns deportes, esta sustancia está tomada a propósito. Inxéctase insulina artificial no sangue para baixar o azucre no sangue. Isto provoca que o corpo poida queimar graxa corporal máis rápido que se sucedese de xeito natural.
Tales experimentos coa propia saúde adoitan ser demasiado caros para un atleta. El é permanece inhabilitado durante o resto da miña vida. Ademais, o máis dano faise ao cerebro, que sofre unha deficiencia de azucre no sangue peor que outros órganos.
Síntomas do exceso de hormona
No caso de que, despois dun adestramento prolongado ou estrés, o nivel de insulina permanecese máis elevado do que antes de que o corpo caese nun estado alterado, debería ver un médico. É máis probable que haxa unha enfermidade grave que causase trastornos metabólicos no corpo.
Non obstante, un aumento da insulina a miúdo non se produce por mor das circunstancias externas. Se se inxecta unha insulina a unha persoa sa cun nivel normal de azucre no sangue, o corpo percibirá esta dose excesiva como un veleno e é potente.
A reacción non tardará moito. En caso de envelenar con esta sustancia, seguintes síntomas:
- un forte aumento da presión arterial,
- tremor
- dor de cabeza
- nerviosismo
- náuseas
- ampliación da pupila
- problemas de coordinación de movementos.
Dose crítica
Non obstante, os síntomas enumerados só se aplican a pequenas e ultra-pequenas doses. Se unha persoa toma inmediatamente unha dose igual ou superior a 100 unidades (xeringa de insulina completa), entón a escala de destrución do corpo será maior. É volume letal dosificación Pero isto é ao máximo, de feito, cada persoa ten a súa propia dose, que depende do peso, idade e da presenza / ausencia de diabetes.
Despois da inxección, unha persoa caerá en coma e despois de coma producirase a morte . Ademais, unha sobredosis pode obter unha saúde sa e un paciente con diabetes. Na práctica médica hai moito tempo que se determinaron as dosificaciones nas que o corpo se sente normal e nas que se desenvolven hipoglucemia, coma e morte.
En caso de sobredose, a morte non se produce inmediatamente. Así, o paciente aínda ten a oportunidade de salvar a vida e a saúde dentro de 3-4 horas despois da inxección chamará a unha ambulancia.
Canto máis rápido se entrega, menor será o risco de complicacións en forma de infarto de miocardio, alteración da función cerebral, epilepsia, síndrome de Parkinson, hipoglucemia progresiva. O primeiro que fará un médico é intentar restaurar os niveis normais de glicosa no sangue.
Lipodistrofia e reaccións farmacéuticas
Lipodistrofia. Pode manifestarse como lipoatrofia (perda de tecido subcutáneo) e lipohipertrofia (aumento da formación de tecidos).
Se a inxección de insulina entra na zona lipodistrofia, a absorción de insulina pode diminuír, o que provocará un cambio na farmacocinética.
Para reducir as manifestacións desta reacción ou evitar a aparición de lipodistrofia, recoméndase cambiar constantemente o sitio de inxección dentro dos límites dunha área do corpo destinada á administración de insulina de forma subcutánea.
Algunhas drogas debilitan o efecto de redución do azucre da insulina. Estes medicamentos inclúen:
- glucocorticosteroides,
- diuréticos
- danazol
- diazoxido
- isoniazid
- glucagón,
- estróxenos e xestenos,
- hormona de crecemento,
- derivados da fenotiazina,
- hormonas tiroideas,
- simpatomiméticos (salbutamol, adrenalina).
O alcol e a clonidina poden provocar efectos hipoglucemicos aumentados e debilitados da insulina. A pentamidina pode levar á hipoglucemia, que despois é substituída por hiperglicemia, como a seguinte acción.
Outros efectos e efectos secundarios
A síndrome de Somoji é unha hiperglicemia posthipoglicémica que se produce debido ao efecto compensatorio das hormonas contra-hormonais (glucagón, cortisol, STH, catecolaminas) como reacción á deficiencia de glicosa nas células do cerebro. Os estudos demostran que o 30% dos pacientes con diabetes mellore hipoglicemia nocturna non diagnosticada, este non é un problema, pero non debes ignoralo.
As hormonas anteriores aumentan a glicogenólise, outro efecto secundario. Apoiándose así a concentración necesaria de insulina no sangue. Pero estas hormonas, por regra xeral, segregan nunha cantidade moito maior do necesario, o que significa que a glicemia de resposta tamén é moito máis que custos. Esta afección pode durar varias horas a varios días e maniféstase especialmente pola mañá.
O elevado valor da hiperglicemia matinal sempre plantexa a pregunta: exceso ou deficiencia de insulina prolongada durante a noite? A resposta correcta garantirá que o metabolismo dos carbohidratos estará ben compensado, xa que nunha situación a dose de insulina nocturna debe reducirse e noutra debería incrementarse ou distribuírse de forma diferente.
O "Fenómeno de madrugada" é un estado de hiperglicemia pola mañá (de 4 a 9 horas) debido á glicogenólise aumentada, na que o glicóxeno no fígado se descompón debido á excesiva secreción de hormonas contrainsulinas sen hipoglucemia previa.
Como resultado, a resistencia á insulina prodúcese e a necesidade de insulina aumenta, pódese observar aquí que:
- A necesidade basal está ao mesmo nivel dende as 22:00 ata a media noite.
- A súa redución nun 50% prodúcese de 12 a 16 horas.
- Un incremento do mesmo valor de 4 a 9 da mañá.
É bastante difícil asegurar unha glicemia estable durante a noite, xa que incluso as preparacións modernas de insulina de acción prolongada non poden imitar plenamente tales cambios fisiolóxicos na secreción de insulina.
Nun período de disminución fisiolóxica da necesidade nocturna de insulina, un efecto secundario é o risco de hipoglucemia nocturna coa introdución dun medicamento estendido antes de durmir debido ao aumento da actividade da insulina prolongada. Novas preparacións prolongadas (sen pico), por exemplo, glargina, poden axudar a solucionar este problema.
A día de hoxe, non existe unha terapia etiotrópica de diabetes mellitus tipo 1, aínda que os intentos de desenrolo continúan.
Heidi Stevenson
As persoas con diabetes deben inxectar insulina - parece intuitivo.Isto é probablemente correcto para diabéticos tipo 1, cando o páncreas deixa de producir insulina. Non obstante, os médicos modernos adoitan prescribir insulina para persoas con diabetes tipo 2, simplemente porque reduce o azucre no sangue.
A realidade é tal que os diabéticos de tipo 2 que reciben inxeccións de insulina morren o dobre de veces que os pacientes que reciben tratamento sen insulina.
O estudo, "Mortalidade e outros resultados importantes relacionados coa diabetes coa insulina contra outras terapias antihiperglucémicas en diabetes tipo 2", abarcou 84.422 primarios pacientes con diabetes tipo 2 no período comprendido entre 2000 e 2010, e compara os resultados dos seguintes tratamentos:
Terapia combinada con metformina e sulfonilurea,
Terapia combinada con insulina e metformina.
Comparáronse estes grupos en canto aos riscos de varios resultados graves: problemas cardíacos, cancro e mortalidade. O resultado primario definiuse como o inicio dun dos tres eventos enumerados anteriormente, con cada suceso que se considera unha vez e só se se produciu a primeira manifestación dun resultado indesexable. Calquera destes acontecementos ocorridos nalgún momento máis complicacións microcapilares considerouse como un caso secundario. Os resultados foron dramáticos.
Os que recibiron terapia con metformina tiñan as taxas de mortalidade máis baixas, polo que se utilizou este grupo como control.
En termos do resultado principal, é dicir, cando só se consideraron os primeiros casos de aparición de indesexables:
Con monoterapia con sulfonilurea, os pacientes recibiron un destes resultados cunha probabilidade de 1,4 veces máis que
A combinación de metformina e insulina aumentou o risco en 1,3 veces,
A monoterapia con insulina aumentou o risco en 1,8 veces,
Se consideramos o inicio dalgún destes eventos, independentemente de que este sexa primario ou secundario, os resultados son aínda máis dramáticos.
A monoterapia con insulina levou a:
2,0 veces o infarto de miocardio,
1,7 veces máis frecuentes casos de danos graves no sistema cardiovascular,
1,2 veces máis golpes frecuentes,
3,5 veces o aumento do número de complicacións renales,
Neuropatía 2,1 veces,
Complicacións oculares 1,2 veces,
1,4 veces máis casos de cancro
Taxa de mortalidade 2,2 veces.
A prepotencia e prepotencia da medicina moderna permítelle facer declaracións que simplemente non están xustificadas. En base a estas afirmacións non fundamentadas, miles e, no caso da diabetes, millóns de persoas toman drogas e un réxime que nunca demostrou un efecto positivo. Como resultado disto, unha enorme masa de persoas convértense en cobayos para experimentos médicos, experimentos que nin sequera están documentados nin analizados.
O uso de insulina na diabetes tipo 2 é só un destes exemplos. Un dos casos máis sorprendentes é a historia coa droga Viox (Vioxx)
Reorientación aos marcadores
O método polo que se xustifican estes métodos de tratamento é unha lixeira reorientación fronte ao realmente significativo. Significativa é a mellora da calidade e da esperanza de vida dos pacientes. Pero as farmacéuticas raramente se proban para cumprir estes criterios. O pretexto habitual, que se expón ao mesmo tempo, é que tales estudos tardarán demasiado. Se isto fose unha explicación verdadeira, veremos aos reguladores un control minucioso dos resultados do uso de novos fármacos durante os primeiros anos do seu uso. Pero simplemente non observamos isto. En lugar de observar resultados realmente significativos, úsanse substitutos.Chámanse marcadores, son resultados intermedios para os que se cre que indican melloras. No caso da insulina, o marcador é o azucre no sangue. A insulina é necesaria para transportar a glicosa (azucre no sangue) ás células, polo que estas últimas poden xerar enerxía. Entón, a insulina reduce o azucre no sangue. Se a insulina farmacéutica artificial achega os niveis de azucre a valores máis "normais", considérase que o medicamento é eficaz.
Como demostrou o estudo, os marcadores simplemente non son capaces de mostrar a eficacia do tratamento. No caso da diabetes tipo 2, o problema non é a falta de capacidade para producir insulina nin o alto nivel de glicosa no sangue. O problema é a capacidade das células de usar insulina para transportar a glicosa do sangue ás células.
O problema é que a capacidade das células de usar insulina está prexudicada. Polo tanto, como pode ser útil a administración de insulina adicional cando as células non son capaces de usar a que xa está no corpo? Isto é realmente contraproducente.
Non obstante, isto é exactamente o que fan os médicos. Inxectan insulina para substituír a insulina mentres que o problema non é a deficiencia de insulina. Polo tanto, non se debe estrañar que a insulinoterapia non satisfaga as necesidades reais das persoas que están sendo tratadas por diabete.
Como demostrou este estudo, a administración de insulina no corpo leva a peores resultados. Cantas décadas estivo de moda este tratamento? E todo este tempo, xustificouse polo feito de baixar o azucre no sangue. Pero non se tiveron en conta efectos significativos: a calidade de vida e a súa duración.
Aquí debemos aprender a seguinte lección: non se pode gañar saúde coa axuda de productos farmacéuticos, nin sequera coa axuda de medicamentos fiables probados polo tempo.
Mortalidade e outros resultados importantes relacionados coa diabetes con insulina vs outras terapias antihiperglucémicas en diabetes tipo 2, Revista de endocrinoloxía clínica e metabolismo, Craig J. Currie, Chris D. Poole, Marc Evans, John R. Peters e Christopher Ll. Morgan, doi: 10.1210 / jc.2012-3042
A insulina contra a diabetes tipo 2 é unha ferramenta indispensable para que poida manter os niveis de glicosa no sangue normal e protexerse de complicacións. Pódese prescindir de inxeccións dunha hormona que reduce o azucre en casos leves, pero non cunha enfermidade de gravidade moderada ou alta. Moitos diabéticos levan tempo sentados en pastillas e teñen niveis altos de glicosa. Inxecta insulina para manter o azucre normal, se non, as complicacións da diabetes xurdirán. Poden facelo discapacitado ou levalo á tumba cedo. Para niveis de azucre de 8,0 mmol / L ou superior, comece a tratar a diabetes tipo 2 con insulina de inmediato, como se describe a continuación.
 Insulina contra a diabetes tipo 2: un artigo detallado
Insulina contra a diabetes tipo 2: un artigo detallado
Comprenda que comezar o tratamento coa insulina non é unha traxedia nin o final do mundo. Pola contra, as inxeccións prolongarán a súa vida e mellorarán a súa calidade. Protexen contra complicacións nos riles, pernas e vista.
Por onde comezar?
En calquera caso, practica. Sorprenderá o fácil que é. Cunha pluma de xeringa - o mesmo, todo é doado e indolor. A habilidade de administrar insulina será útil cando se produce un resfriado, envelenamento alimentario ou calquera outra afección aguda. Nestes períodos, pode ser necesario inxectar temporalmente insulina. Se non, a diabetes pode empeorar durante o resto da súa vida.
Os pacientes con diabetes tipo 2 tratados con insulina teñen dificultades:
- fornécense medicamentos importados de alta calidade,
- calcular correctamente a dosificación,
- mide frecuentemente o azucre, manteña un diario a diario,
- analizar os resultados do tratamento.
Pero a dor das inxeccións non é un problema grave, porque practicamente inexistente. Despois farás rir dos teus medos pasados.
Despois dalgún tempo, incluso a administración subcutánea de insulina en doses baixas pode engadirse a estes fondos segundo un esquema seleccionado individualmente. A súa dosificación de insulina será 3-8 veces inferior á que os médicos están afeitos. En consecuencia, non ten que sufrir os efectos secundarios da terapia con insulina.
Os obxectivos e métodos para tratar a diabetes tipo 2 descritos neste sitio son case completamente diferentes das pautas estándar. Non obstante, os métodos axudan, e a terapia estándar non é moi, como xa vistes. O obxectivo real e alcanzable é manter o azucre estable 4,0-5,5 mmol / L, como en persoas saudables.Isto está garantido para protexer contra as complicacións da diabetes nos riles, vista, pernas e outros sistemas do corpo.

Por que se prescribe a diabetes tipo 2 insulina?
A primeira vista, non hai necesidade de inxectar insulina na diabetes tipo 2. Porque o nivel desta hormona no sangue dos pacientes normalmente é normal ou incluso elevado. Non obstante, non todo é tan sinxelo. O feito é que en pacientes con diabetes tipo 2, ocorren ataques do sistema inmunitario sobre células beta do páncreas que producen insulina. Por desgraza, tales ataques non só ocorren na diabetes tipo 1, senón tamén na T2DM. Por mor deles, unha parte importante das células beta pode morrer.
As causas da diabetes tipo 2 son a obesidade, unha dieta insalubre e un estilo de vida sedentario. Moitas persoas de mediana idade e anciáns teñen sobrepeso. Non obstante, non todos desenvolven diabetes tipo 2. Que determina se a obesidade se converterá en diabetes? Dunha predisposición xenética a ataques autoinmunes. Ás veces estes ataques son tan graves que só as inxeccións de insulina poden compensalos.

En que indicadores de azucre necesito cambiar de comprimidos a insulina?
Os niveis de glucosa tamén se miden 2-3 horas despois da comida. Pode ser elevado regularmente despois do almorzo, xantar ou cea. Neste caso, cómpre inxectar insulina rápida (curta ou ultrahort) antes destas comidas. Ou pode tentar inxectar insulina estendida pola mañá, ademais da inxección que tomas pola noite.
Non acepta convivir con azucre 6,0-7,0 mmol / l, e máis aínda, máis alto! Porque con estes indicadores, complicacións de diabetes crónicas se desenvolven, aínda que lentamente. Coa axuda de inxeccións, leve os indicadores a 3,9-5,5 mmol / L.
En casos graves, é imposible facelo sen administrar insulina curta antes das comidas, ademais das inxeccións de insulina estendida pola noite e pola mañá. Se o metabolismo da glicosa está gravemente afectado, use dous tipos de insulina ao mesmo tempo, non sexas preguiceiro. Podes probar exercicios físicos de carreira e forza. Isto fai posible reducir significativamente as doses de insulina, ou incluso cancelar as inxeccións. Lea máis abaixo.
Cantas veces ao día necesitas inxectar insulina?
A resposta a esta pregunta é estritamente individual para cada paciente. Moitos diabéticos necesitan inxectar insulina estendida durante a noite para normalizar o azucre pola mañá cun estómago baleiro. Non obstante, algúns non precisan isto. Na diabetes grave pode ser necesario administrar insulina rápida antes de cada comida. En casos leves, o páncreas sen inxeccións fai un bo traballo para dixerir alimentos.
É necesario medir o azucre no sangue cun glucómetro polo menos 5 veces ao día durante unha semana:
- pola mañá cun estómago baleiro
- 2 ou 3 horas despois do almorzo, xantar e cea,
- pola noite antes de ir para a cama.
Podes medir aínda máis inmediatamente antes das comidas.
Recollendo esta información, entenderás:
- Cantas inxeccións de insulina necesitas ao día.
- E a dose debe ser?
- Que tipos de insulina precisa - prolongada, rápida ou ambas as dúas cousas ao mesmo tempo.
¿Pode tratarse un paciente diabético tipo 2 tanto con insulina como con pastillas?
Isto normalmente é o que cómpre facer. Os preparativos que conteñen, aumentan a sensibilidade do corpo á insulina, axudan a reducir as doses e o número de inxeccións. Teña presente que a actividade física actúa varias veces mellor que a metformina. E o principal tratamento para reducir o metabolismo da glicosa é unha dieta baixa en carbohidratos. Sen ela, a insulina e as pílulas funcionan mal.
Cal debe ser a nutrición despois de comezar a diabetes tipo 2 coa insulina?
Despois de que a diabetes tipo 2 comece a tratarse con insulina, cómpre seguir cumprindo. Este é o único xeito de controlar ben a enfermidade. Os diabéticos que se permiten comer vense obrigados a inxectar grandes doses de hormona. Isto provoca aumentos no azucre no sangue e está a sentirse mal.Canto maior sexa a dosificación, maior será o risco de hipoglucemia. Tamén a insulina provoca un aumento do peso corporal, vasospasmo, retención de fluídos no corpo. Todo isto aumenta a presión arterial.
Ver un vídeo sobre como as proteínas, graxas e carbohidratos comestibles afectan o azucre no sangue.
Limita os hidratos de carbono na túa dieta para reducir a dosificación e evitar os efectos secundarios enumerados anteriormente.
Ler sobre produtos diabéticos:
Que alimentos debo comer despois de comezar a inxectar insulina por diabetes tipo 2?
Estuda e abandona completamente o seu uso. Coma. Non só son útiles, senón que tamén son saborosos e satisfactorios. Intente non alimentar excesivamente. Non obstante, non hai que restrinxir demasiado a inxestión de calorías e experimentar unha crónica sensación de fame. Ademais, é prexudicial.
A medicina oficial di que pode usar alimentos ilegais que están sobrecargados con hidratos de carbono, cubríndoos con inxeccións de altas doses de insulina. Esta é unha mala recomendación, non hai que seguila. Porque tal nutrición leva a saltos de azucre no sangue, o desenvolvemento de complicacións agudas e crónicas da diabetes.
É necesario abandonar ao 100% o uso de produtos prohibidos, sen facer excepcións nas vacacións, fins de semana, viaxes de negocios, viaxes para visitar. Para os pacientes con diabetes, non son adecuadas as dietas cíclicas con baixo contido de carbohidratos, en particular, a dieta Ducan e Tim Ferris.
Se queres, podes tentar morrer de fame durante 1-3 días ou incluso máis. Non obstante, isto non é necesario. A diabetes tipo 2 pódese controlar e o azucre pode establecerse normalmente sen fame. Antes de xaxún, descobre como axustar a dose de insulina durante o xaxún.
Moitos pacientes con diabetes tipo 2 están interesados na dieta cetogénica do LCHF. Cambiar a esta dieta axuda a reducir as doses de insulina, ou incluso a abandonar as inxeccións diarias. Vexa un vídeo detallado sobre nutrición cetogénica. Descubra cales son as súas vantaxes e os seus inconvenientes. No vídeo, Sergey Kushchenko explica como esta dieta difire da nutrición baixo en carbohidratos segundo o método do doutor Bernstein. Comprende o realista que é perder peso cambiando a dieta. Coñece o uso de dietas ceto para a prevención e o tratamento do cancro.
Que é menos nocivo: inxeccións de insulina ou tomar pastillas?
Tanto a insulina como as pílulas non danan se se usan sabiamente, senón que axudan aos diabéticos. Estes axentes terapéuticos protexen aos pacientes de complicacións do metabolismo da glucosa alteradas e prolongan a vida. A súa utilidade está demostrada pola investigación científica a grande escala, así como pola práctica cotiá.
Non obstante, o uso de insulina e tabletas debe ser competente. Os pacientes diabéticos que están motivados a vivir moito precisan comprender coidadosamente o seu tratamento. En particular, estuda e négate inmediatamente a tomalos. Cambie de tomar pastillas para inxeccións de insulina se ten indicios para isto.
Que pasa se un diabético que se asenta coa insulina bebe unha tableta de metformina?
Este medicamento, que aumenta a sensibilidade á insulina, reduce a dosificación necesaria. Canto menor sexa a dosificación requirida de insulina, máis inxeccións son estables e máis posibilidades de perder peso. Así, tomar metformina ten importantes beneficios.
Os pacientes con diabetes tipo 2 que son tratados con insulina normalmente teñen sentido tomar metformina ademais das inxeccións. Non obstante, é improbable que se note ningún efecto dunha pastilla borracha. Teoricamente, só un comprimido de metformina pode aumentar a sensibilidade á insulina tanto que se produce. Non obstante, na práctica isto é moi improbable.
¿Podo substituír a insulina por comprimidos de Diabeton MV, Maninil ou Amaryl?
Diabeton MV, Maninil e Amaril, así como os seus moitos análogos - son pastillas nocivas. Baixan temporalmente o azucre no sangue. Non obstante, a diferenza das inxeccións de insulina, non prolongan a vida dos pacientes con diabetes tipo 2, senón que acurtan a súa duración.
Os pacientes que queiran vivir moito teñen que estar lonxe dos medicamentos que figuran. A aerobática é asegurarse de que os seus inimigos con diabetes tipo 2 toman pílulas prexudiciais e aínda sigan unha dieta equilibrada de poucas calorías. Os artigos de revistas médicas poden axudar.
Que facer se nin as pastillas nin a insulina axuda?
As pílulas deixan de axudar cando o páncreas se esgota completamente nun paciente con diabetes tipo 2. Nestes casos, a enfermidade entra na diabetes tipo 1. Unha necesidade urxente para comezar a inxectar insulina ata a conciencia deteriorada.
A insulina sempre reduce o azucre no sangue, a non ser que se estrague. Por desgraza, esta é unha droga moi fráxil. Cae polo menor exceso de temperatura de almacenamento máis aló de límites aceptables, tanto cara arriba como cara abaixo. Ademais, a insulina en cartuchos ou xeringas é prexudicial para a luz solar directa.
Nos países da CEI, o dano da insulina converteuse en catastrófico. Ocorre non só en farmacias, senón tamén en almacéns por xunto, así como durante o transporte e despacho aduaneiro. Os pacientes teñen unha posibilidade moi alta de mercar ou conseguir insulina estragada que non funciona de balde. Estuda o artigo "" e fai o que di.
Por que o azucre no sangue aumenta incluso despois de pasar de pastillas a insulina?
O diabético probablemente segue consumindo. Ou as doses de insulina que recibe son insuficientes. Teña presente que os pacientes obesos con diabetes tipo 2 son menos sensibles á insulina. Necesitan doses relativamente altas desta hormona para obter o efecto real das inxeccións.
Que pasa se deixas de inxectar insulina?
Por falta de insulina en casos graves, o nivel de glicosa pode alcanzar os 14-30 mmol / L. Estes diabéticos requiren asistencia médica de emerxencia e morren a miúdo. A conciencia deteriorada causada polo azucre elevado no sangue en pacientes con diabetes tipo 2 chámase coma hiperglicémica. É mortal. A miúdo ocorre en persoas maiores que son neglixentes no control da súa enfermidade.
Para a maioría dos lectores desta páxina, o coma hiperglicémico non é unha ameaza real. O seu problema pode ser complicacións crónicas da diabetes. Teña presente que se producen en calquera nivel de glicosa no sangue por encima dos 6,0 mmol / L. Isto corresponde a un nivel de hemoglobina glicada do 5,8-6,0%. Por suposto, canto maior sexa o azucre, máis complicacións se desenvolven. Pero aínda con indicadores de 6,0-7,0, xa están en marcha procesos negativos.
 A insulina diabética tipo 2: desde o diálogo cos pacientes
A insulina diabética tipo 2: desde o diálogo cos pacientes
A miúdo levan á morte por un ataque cardíaco ou un ictus precoz. Estas causas de morte normalmente non están asociadas á diabetes, para non empeorar as estatísticas oficiais. Pero en realidade están conectados. Nalgúns diabéticos, o sistema cardiovascular é tan resistente que non se produce un ataque cardíaco precoz ou un ictus. Estes pacientes teñen tempo suficiente para coñecer as complicacións dos riles, pernas e visión.
Non creas aos médicos que afirman que o azucre no sangue 6.0-8.0 é seguro. Si, as persoas saudables teñen tales valores de glicosa despois de comer. Pero non duran máis de 15-20 minutos e non varias horas seguidas.
¿Pode un paciente diabético tipo 2 cambiar temporalmente á insulina?
Os pacientes con diabetes tipo 2 deben comezar a inxectar insulina se seguen e tomar a medicación non axuda bastante. Os niveis de azucre no sangue obxectivo son de 3,9-5,5 mmol / L de forma estable as 24 horas do día. Debe comezar a inxectar insulina con doses baixas, aumentándoas gradualmente ata que o nivel de glicosa se manteña dentro dos límites especificados.
Un aumento significativo da actividade física pode axudar a reverter as inxeccións de insulina. O trote, ademais do adestramento de forza no ximnasio ou na casa, axudan a alcanzar este obxectivo. Pregunta que é o qi-running.Por desgraza, a educación física non axuda a todos os diabéticos a saltar da insulina. Depende da gravidade dos seus trastornos no metabolismo da glicosa.
¿Podo volver da insulina ás pastillas? Como facelo?
Intente usar actividade física para aumentar a sensibilidade do teu corpo á insulina. Se ten éxito, entón a súa propia hormona, que produce o páncreas, será suficiente para manter estable o azucre na norma. A norma refírese a indicadores de 3,9-5,5 mmol / l as 24 horas do día.
O nivel de glicosa debe ser normal:
- pola mañá cun estómago baleiro
- a noite antes de durmir
- antes de comer
- 2-3 horas despois de cada comida.
Recoméndase combinar o adestramento cardio con exercicios de forza. O tráfico é mellor para fortalecer o sistema cardiovascular. É máis accesible que natación, ciclismo e esquí. Podes exercitar efectivamente exercicios de forza na casa e nas zonas exteriores, sen ter que ir ao ximnasio. Se che gusta tirar ferro no ximnasio, farao.

A actividade física regular non só aumenta a sensibilidade do corpo á insulina, senón que trae moitos outros beneficios. En particular, protexe contra problemas articulares e outras enfermidades típicas relacionadas coa idade.
Supoña que consegue aumentar a sensibilidade do seu corpo á insulina. Fíxose posible nos días comúns prescindir de inxeccións. Non obstante, non debes tirar a pluma de xiringa de insulina, poñela de lado na esquina máis afastada. Porque pode ser necesario retomar temporalmente as inxeccións durante o arrefriado ou outras enfermidades infecciosas.
As infeccións aumentan a necesidade de insulina do diabético nun 30-80%. Porque a resposta inflamatoria do corpo reduce a sensibilidade a esta hormona. Aínda que o paciente con diabetes tipo 2 non se recuperou e a inflamación non pasou, é especialmente necesario protexer o páncreas. Se é necesario, apoialo con insulina. Concéntrase no seu azucre no sangue. Determinar se necesitan retomar temporalmente as inxeccións. Se ignoras este consello, despois dun breve resfriado, o curso da diabetes pode empeorar durante o resto da túa vida.
O xexún axudará a saltar das inxeccións de insulina?
A diabetes tipo 2 é causada polo feito de que o teu corpo non tolera os carbohidratos dietéticos, especialmente os refinados. Para tomar a enfermidade baixo control, cómpre establecer un sistema de abstinencia completa do consumo. Despois de facelo, non haberá que morrer de fame. - sa, pero bo e saboroso. O sitio web o sitio enfatiza todo o tempo que os pacientes con diabetes tipo 2 poden manter o azucre normal no sangue sen recorrer á fame.
Algúns pacientes son demasiado perezosos para pensar e construír un sistema, pero queren obter resultados instantáneos mediante o xaxún. Despois de abandonar a fame, volven ter unha ansia incontrolada de hidratos de carbono nocivos. Alternar períodos de xexún e glutonía con hidratos de carbono é un xeito garantido para os diabéticos de levar rápidamente á tumba. En casos graves, a psicoterapia pode ser necesaria para romper o ciclo vicioso.
Estuda e fai o que está escrito nela. Cambia a unha dieta baixa en carbohidratos. Engádelle metformina, insulina e actividade física. Despois de que o seu novo réxime se estabilice, pode probar outro xaxún. Aínda que isto non é especialmente necesario. Os beneficios do xaxún son dubidosos. Vai gastar moita enerxía para desenvolver un hábito para el. Pola contra, é mellor formar un hábito de exercicio regular.